Низкий гемоглобин при беременности
Анемия — болезнь или синдром, при котором в крови становится меньше гемоглобина и красных кровяных телец, которые называются эритроцитами. Гемоглобин представляет собой структура, которая состоит из белка. В составе имеется железо, потому с помощью гемоглобина по крови (а значит — по организму в общем) разносится кислород.
Классификация и причины анемии
- железодефицитная
Становится последствием падения в крови уровня железа. Основными причинами являются постоянные кровотечения (из матки, при геморрое, при язве 12-перстной кишки, при запущенной язве желудка) и вынашивание ребенка.
- гемолитическая
Причинами могут быть:
— отравление организма тяжелыми металлами
- В12-дефицитная анемия
— паразитарные инфекционные болезни
— нарушенное всасывание витамина В12 в тонкой кишке
— неправильное питание (человек питается продуктами, в которых почти нет витамина В12)
- гестационная (анемия беременных)
В основном у тех, кто вынашивает ребенка, находят анемию, возникающую при нехватке железа в организме.
- постгеморрагическая
Становится следствием потерь крови, а причины могут быть самыми разными.
Причины низкого гемоглобина у беременных женщин
Ниже перечисленные факторы провоцируют снижение гемоглобина у беременных:
- увеличение объема крови
Происходит формирование кровеносной системе эмбриона, которая в гестационный период связана с сосудами будущей мамочки. У плода есть органы, продуцирующие кровь. Потому, как только происходит развитие плода, постепенно увеличивается объем крови. Потому количество ее становится больше, а количество гемоглобина может не увеличиваться. Это типично для двадцатой и позже недели гестации.
- потребности будущего малыша
Поскольку происходит развитие эмбриона, ему нужны витамины и прочие полезные вещества. В железе он также нуждается. В крови становится меньше железа, потому фиксируют у беременной и снижение гемоглобина.
- многоплодная беременность
Многоплодной называют ту беременность, при которой мать ждет двух, трех, четверых и более деток. Поскольку детей много, железа им также нужно много. Если в организме беременной мало цинка, меди, то может развиться анемия, а это опасное состояние.
- беременность вскоре после состоявшихся родов
Не зря врачи говорят, что нельзя рожать детей один из другим. Организму мамы нужно восстановиться. Если от прошлых родов прошло совсем мало времени (до 3 лет), то запасы железа не восстанавливаются. И организм малыша забирает у мамы этот элемент, вследствие чего возникает анемия.
- лечение медикаментами
Некоторые лекарства отражаются на усваиваемости железа и на количестве его в крови матери. Потому нужно быть внимательными к себе, консультироваться с гинекологом по поводу препаратов, которые вы принимаете за год и меньше до зачатия, а также во время вынашивания малыша. Также помните, что лечение медикаментами в первом триместре почти всегда очень негативно отражается на состоянии эмбриона.
- кровотечения, связанные с патологиями беременности
Если женщина теряла кровь в большом количестве при ретрохориальной гематоме, отслойке плодного яйца, отслоении плаценты, начавшемся выкидыше, то результатом может стать анемия. Опытные врачи делают профилактику этого состояния у беременной.
- кишечный дисбактериоз
Поступающее с продуктами и БАДами железо просто не всасывается в ЖКТ в полной мере.
- изменения гормонального баланса
Количество гормонов эстрогенов в организме после зачатия повышается, что необходимо для нормального вынашивания ребенка. Потому железо хуже усваивается в кишечнике женщины.
- нервное напряжение и постоянные стрессы
Этот фактор может спровоцировать не только низкий гемоглобин при беременности, но и другие опасные патологии матери и будущего малыша. Постарайтесь максимально оградить себя от волнений, от стрессовой работы и общения с неприятными личностями.
- обострение хронических патологий
Железо больше расходуется, если у беременной начали активно проявляться симптомы хронической болезни.
- токсикоз
В первом триместре большинство женщин мучаются токсикозом. Это состояние включает тошноты и рвоту. При рвоте усваиваемость железа и прочих полезных веществ становится в разы меньше, что и ведет в итоге к снижению гемоглобина.
У беременных самый низкий уровень гемоглобина отмечается на тридцать второй или тридцать третьей недели гестации. А к моменту родов гемоглобин вырастает, даже если не предпринимать никаких мер. В первом триместре организму матери нужно столько де железа, как и до беременности. Потому никаких препаратов, особенно по собственному решению, принимать не нужно. Во втором триместре потребность в 2 раза повышается по сравнению с небепременным периодом. В последнем триместре потребности в железе в пять раз выше.
Статистика случаев анемии у беременных после двадцатой недели гестации в 10-20 раз превышает статистику заболеваемости в первом триместре.

Симптомы
Безсимптомное течение характерно для низкого гемоглобина при беременности. В основном симптоматика дает о себе знать сразу после того, как в крови стал падать уровень железа. Среди распространенных симптомов можно назвать такие:
- бледность кожи
- головокружения
- утомляемость
- низкая работоспособность
- слабость в теле даже при минимальных физнагрузках
- обморок
- ломкие ногти
- повышение ЧСС
- сильное выпадение волос на голове
- язвочки и трещинки в уголках рта
- желание кушать непривычные или непредназначенные для еды продукты
- желание нюхать то, что обычным людям неприятно
У беременной могут быть 1-2 симптома, перечисленных в этом списке, но не нужно в таких случаях сразу диагностировать себе анемию. Пару симптомов могут говорить и о совершенно других состояниях, в том числе, о токсикозе первого триместра и его последствиях. Потому важно обратиться к доктору, чтобы он назначил анализы и провел нужные исследования для постановки четкого диагноза.
Степени
Есть три степени падения уровня гемоглобина у ждущих ребенка дам:
- первая (на 1 литр крови 90-110 гр гемоглобина; в основном протекает скрыто)
- вторая (степень считается средней, на 1 л крови обнаруживается 70-90 грамм гемоглобина; тут симптоматика более вероятна, но она не является тревожащей, потому женщина может и не обратиться вовремя к гинекологу)
- третья (в крови менее 70 грамм гемоглобина на литр, появляется очень много симптомов)
Третья степень считается тяжелой, при этом могут иметь место необратимые последствия для будущего малыша и его мамы.
Последствия низкого уровня гемоглобина
- гестоз
У беременной появляются отеки, давление ее повышается, в моче находят белок при проведении соответствующего анализа. Печень не может нормально работать, белка вырабатывается меньше, чем нужно организму, а водный обмен существенно нарушается. Если течение гестоза тяжелое, мозгу беременной будет нахватать кислорода, за этим последуют головные боли. Иногда диагностируют преэклампсию, а при отсутствии принятых лечебных мер и эклампсию. В последнем случае делают прерывание беременности по медицинским показаниям.
- задержка развития эмбриона
Если в организме матери не хватает кислорода, то ребенку его тоже не хватает. Развитие его становится медленным, в первую очередь страдает очень важный орган — головной мозг.
- риск преждевременных родов
Низкий гемоглобин при беременности может грозить ранней отслойкой плаценты. Если при этом быстро не будет оказана медицинская помощь, то плод может умереть, а также есть риск гибели матери. Если наблюдается третья степень анемии, то в 12 случаях из 100 ребенок рождается мертвым.
- риск инфекционных болезней после родов
- кровотечения при родах или слабость родовой деятельности
- нарушения лактации
Среди отдаленных последствий, как пишут ученые из США, старческое слабоумие. Исследование, которое проводилось на протяжении одинадцати лет, показало, что при низком уровне гемоглобинариск слабоумия у стариков повышается на 41%. Причина в том, что кислородное голодание ведет к умиранию нейронов.
Лечение
Важно уделить внимание питанию, но это не отменяет прием препаратов, назначенных лечащим врачом. В сутки беременной во втором триместре нужно 3 или 4 мг железа. В последние 3 месяца вынашивания потребность больше, как уже отмечалось, она составляет примерно 10 мг. Диеты для лечения низкого гемоглобина у беременной недостаточно. В сутки, питаясь правильно, с едой можно получить всего 1 мг железа, а этого слишком мало.
Если с едой будет поступать мало железа, то организм будет первое время использовать то, что отложено в депо «про запас». Но к двадцатой неделе при такой ситуации уже можно получить диагноз анемии.
Есть 2 типа железа: гемовое и негемовое. Последний вид содержится в нашей еде, но на уровне гемоглобина в крови оно не отражается. Это еще одних факт в пользу опровержения мифа о корректировке уровня гемоглобина при беременности сбалансированным питанием. Да, питаться правильно это важно, но в случае анемии это только один из шагов к выздоровлению.
Продукты-лидеры по содержанию железа:
- печень
- мясо
- яйца
- рыба
- шпинат
- абрикос
- гранат
- толокно
- свекла
- персики
Из продуктов животного происхождения организм человека усваивает около 6% железа, а из продуктов растительной природы — 0,2% от всего железа, который в нем содержится.
Лечение лекарствами
Для корректировки уровня гемоглобина актуален прием препаратов с гемовым железом. Его усвоение происходит на более высоком уровне, потому в крови становится больше гемоглобина в короткие сроки. Препараты должны быть назначены в каждом конкретном случае лечащим врачом. Для всех беременных дозировка может отличаться.
Препараты для лечения анемии:
При назначении доктор учитывает, какая степень анемии у пациентки, и есть ли у нее непереносимость препарата.
Профилактика
Профилактические меры довольно простые, и каждой беременной стоит их знать.
Анемия и беременность

Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Анемия характеризуется снижением уровня гемоглобина в крови, уменьшением количества эритроцитов (красных кровяных телец), появлением их патологических форм, а также изменением витаминного баланса, снижением в организме количества микроэлементов и ферментов. Анемия является одним из наиболее частых осложнений беременности. Ведущим признаком анемии у беременных является снижение уровня гемоглобина менее 110 г/л. Анемия у беременных в 90% случаев является железодефицитной. Такая анемия характеризуется нарушением синтеза гемоглобина из-за развивающегося вследствие различных физиологических и патологических процессов дефицита железа. По данным ВОЗ частота железодефицитной анемии у беременных колеблется от 21 до 80%. Наличие железодефицитной анемии приводит к нарушению качества жизни пациенток, снижает их работоспособность, вызывает функциональные расстройства со стороны многих органов и систем. При дефиците железа у беременных увеличивается риск развития осложнений в родах, а при отсутствии своевременной и адекватной терапии может возникнуть дефицит железа и у плода.
В организме человека находится около 4 г железа, которое относится к одним из жизненно важных для организма элементов. Оно входит в состав гемоглобина и ряда других жизненно важных веществ влияющих на функцию различных органов и систем в организме человека. 75% железа человеческого организма находится в гемоглобине. Наиболее полно усваивается железо из продуктов животного происхождения (мясо), значительно хуже из пищи растительного характера. Высвобождение железа из продуктов снижается при их тепловой обработке, замораживании и длительном хранении.
Выводится железо из организма женщины в количестве 2-3 мг в сутки через кишечник, желчь, с мочой, через слущивающийся эпителий кожи, при лактации и менструациях.
У небеременных женщин потребность в железе составляет 1,5 мг в сутки. Во время беременности потребность в железе неуклонно возрастает в I триместре на 1 мг в сутки, во II триместре — на 2 мг в сутки, в III триместре — на 3-5 мг в сутки. Для выработки дополнительного железа используется 300 — 540 мг этого элемента. Из них 250 — 300 мг железа расходуется на нужды плода, 50 — 100 мг — на построение плаценты, 50 мг железа откладывается в миометрии. Потеря железа наиболее выражена в 16-20 недель беременности, что совпадает с периодом начала процесса кроветворения у плода и увеличением массы крови у беременной. В третьем периоде родов (при физиологической кровопотере) теряется от 200 до 700 мг железа. В дальнейшем, в период лактации, еще около 200 мг. Таким образом, из материнского депо в период беременности и в послеродовом периоде расходуется около 800 — 950 мг железа. Организм в состоянии восстановить запасы железа в течение 4 -5 лет. Если женщина планирует беременность раньше этого срока у нее неизбежно развивается анемия. Дефицит железа не может не возникнуть у многорожавших женщин.
Интерес представляют некоторые показатели (представлены в таблице) периферической крови в зависимости от сроков беременности.
| Показатели | 1 триместр | 2 триместр | 3 триместр |
|---|---|---|---|
| Гемоглобин, г/л | 131 (112-165) | 126 (110-144) | 112 (110-140) |
| Гематокрит, % | 33 | 36 | 34 |
| Эритроциты, 1012/л | 10,2 | 10,5 | 10,4 |
| СОЭ мм/час | 24 | 45 | 52 |
Профилактику анемии, прежде всего, необходимо проводить среди беременных, входящих в группу высокого риска ее развития.
Факторы, способствующие развитию железодефицитной анемии
- Снижение поступления железа в организм с пищей (вегетарианская диета, анорексия).
- Хронические заболевания внутренних органов (ревматизм, пороки сердца, пиелонефрит, гепатит). При заболеваниях печени происходит нарушение процессов накопления железа в организме и его транспортировки. Особое внимание следует уделять заболеваниям желудочно-кишечного тракта. Желудочно-кишечные кровотечения при язвенной болезни желудка и 12-перстной кишки, геморрое, а также дивертикулез кишечника, неспецифическом язвенный колит, глистная инвазия приводят к анемизации больных.
- Наличие заболеваний, проявляющихся хроническими носовыми кровотечениями (тромбоцитопатии, тромбоцитопеническая пурпура).
- Гинекологические заболевания, сопровождающиеся обильными менструациями или маточными кровотечениями, эндометриоз, миома матки.
- Отягощенный акушерский анамнез: многорожавшие женщины; самопроизвольные выкидыши в анамнезе; кровотечения в предыдущих родах, способствуют истощению депо железа в организме.
- Осложненное течение настоящей беременности: многоплодная беременность; ранний токсикоз; юный возраст беременной (младше 17 лет); первородящие старше 30 лет; артериальная гипотония; обострение хронических инфекционных заболеваний во время беременности; гестоз; предлежание плаценты; преждевременная отслойка плаценты.
Беременность противопоказана при следующих формах заболеваний крови и системы кроветоворения: хроническая железодефицитная анемия III-IY степени; гемолитическая анемия; гипо- и аплазия костного мозга; лейкозы; болезнь Верльгофа с частыми обострениями. В случае наступления беременности при этих заболеваниях беременность целесообразно прервать до 12 недель.
Развитию анемии при беременности способствуют: метаболические изменения, происходящие в организме пациентки во время беременности; снижение концентрации ряда витаминов и микроэлементов — кобальта, марганца, цинка, никеля; изменение гормонального баланса во время беременности, в частности, увеличение количества эстрадиола, вызывающего угнетение эритропоэза; дефицит в организме у беременной витамина В12, фолиевой кислоты и белка; недостаток кислорода, при котором происходит нарушение окислительно-восстановительных процессов в организме женщины; иммунологические изменения в организме беременной, происходящие за счет постоянной антигенной стимуляции материнского организма со стороны тканей развивающегося плода; расход железа из депо организма матери, необходимый для правильного развития плода.
Во время беременности может иметь место и, так называемая, физиологическая или «ложная» анемия. Возникновение этой формы обусловлено неравномерным увеличением отдельных компонентов крови. Дело в том, что во время беременности, как компенсаторная реакция, происходит увеличение на 30 — 50% объема крови матери, но в основном, за счет за счет плазмы (жидкой части крови). Соответственно, соотношение объема форменных элементов крови (в том числе и эритроцитов, содержащих гемоглобин) и жидкой части крови (плазма) смещается в сторону последней. Такая форма анемии не требует лечения.
Патологические формы анемии при беременности
- Эссенциальное (криптогенное) злокачественное малокровие Бирмер-Эрлиха (синонимы: мегалобластическая анемия, пернициозноподобная анемия, анемия Адиссон-Бирмера). Такая анемия встречается редко во время беременности. Эта форма анемии связана с дефицитом витамина В12 или фолиевой кислоты. Развитию анемии, связанной с дефицитом витамина В12, способствуют перенесенные инфекции, недостаточность поступления этого витамина с пищей, заболевания желудка и 12-и перстной кишки, использование лекарственных средств (ацикловир, противосудорожные препараты, нитрофураны, оральные контрацептивы) и болезнь Крона.
- Гипохромные анемии, являющиеся сопутствующими заболеваниями во время беременности. Анемия может быть следствием или сопутствующей патологией при инфекционных болезнях (сепсис) и паразитарных инвазиях (гельминтозы, малярия) во время беременности. Гипохромная анемия во время беременности может возникнуть в результате заболевания печени, желудка, алиментарных дистрофий.
- Мегалобластная анемия, связанная с дефицитом фолиевой кислоты, составляет 1% от всех анемий беременных, чаще развивается в III триместре беременности, перед родами и в раннем послеродовом периоде. Фолиевая кислота играет важную роль во многих физиологических процессах, участвует в синтезе ряда аминокислот, играет ключевую роль в процессах деления клетки. Ткани с высокой скоростью деления клеток (костный мозг, слизистая кишечника) характеризуются повышенной потребностью в фолиевой кислоте. Дефицит фолиевой кислоты в организме возникает из-за: недостаточного содержания ее в рационе; повышенной потребности в фолиевой кислоте (беременность, недоношенность, гемолиз, рак); нарушения всасывания и повышенного выведения ее из организма (некоторые кожные заболевания, болезни печени). Суточная потребность организма беременной в фолиевой кислоте возрастает до 400 мкг, а к сроку родов — до 800 мкг, потребность в фолиевой кислоте в период лактации составляет 300 мкг. Скрытый дефицит фолиевой кислоты отмечается до 1/3 от общего числа беременных. Дефицит фолиевой кислоты неблагоприятно влияет на течение беременности и развитие плода. Полноценное формирование нервной системы плода невозможно при дефиците фолиевой кислоты в организме женщины. При таком дефиците возможно формирование дефектов нервной трубки (анэнцефалия, энцефалоцеле, spina bifida). Другим важным фактом, подтверждающим роль фолиевой кислоты во время беременности, является наличие тесной взаимосвязи между уровнем фолиевой кислоты в организме матери и массой ребенка при рождении. За несколько недель до рождения плод расходует фолиевую кислоту матери для увеличения собственной массы и пополнения своих запасов фолатов. В результате у женщин, имеющих дефицит фолиевой кислоты, вероятность рождения ребенка с гипотрофией и сниженным запасом фолиевой кислоты существенно возрастает. Основными источниками фолиевой кислоты в пище являются: сырые зеленые овощи и фрукты (особенно апельсины), говяжья печень.
- Гипо- или апластическая анемия, при которой происходит резкое угнетение костномозгового кроветворения. Причинами данной формы анемии чаще всего являются: ионизирующее излучение; прием лекарственных препаратов (левомицетин, аминазин, бутадион, цитостатики); поступление в организм химических веществ (бензол, мышьяк), обладающих миелотоксическим действием; хронические инфекционные заболевания (вирусный гепатит, пиелонефрит); аутоиммунные процессы. Диагноз устанавливается на основании результатов пункции костного мозга, в котором определяется полное исчезновение костномозговых элементов и замещение их жировой тканью и кровоизлияниями. Летальность для беременной при данной форме анемии достигает 45%. Поэтому целесообразно прерывание беременности в сроки до 12 недель с последующей спленэктомией. Если гипопластическая анемия диагностируется в поздние сроки беременности, рекомендовано оперативное родоразрешение путем операции кесарево сечение в сочетании со спленэктомией.
- Гемолитические анемии — большая группа заболеваний, основным отличительным признаком которых является укорочение жизни эритроцитов вследствие их гемолиза. Выделяют две основные группы: наследственные и приобретенные.
- Микросфероцитарная гемолитическая анемия имеет наследственный характер. Развивается вследствие дефекта структуры мембраны эритроцита, что приводит к проникновению в клетку избытка натрия и накоплению воды. Эритроциты приобретают шаровидную форму и разрушаются в селезенке.
- Аутоиммунная гемолитическая анемия, при которой происходит образование антител к собственным эритроцитам. Различают симптоматическую и идиопатическую аутоиммунную гемолитическую анемию. К симптоматической форме относится анемия, которая развивается на фоне гемобластозов, системной красной волчанки, язвенного колита, хронического гепатита, злокачественных. К идиопатической форме относят те случаи анемии, когда невозможно установить основное заболевание. Во время беременности встречается редко. Прогноз для матери благоприятный. Родоразрешение — через естественные родовые пути.
Симптомы анемического синдрома
Анемический синдром проявляется комплексом неспецифических симптомов и обусловлен недостаточным кислородным обеспечением тканей. Основными клиническими проявлениями данной патологии являются общая слабость, повышенная утомляемость, головокружение, шум в ушах, мелькание мушек перед глазами, тахикардия, одышка при физической нагрузке, обморочные состояния, бессонница, головная боль и снижение работоспособности.
Следствием дефицита железа являются: сухость кожи, образование на ней трещин; нарушение целости эпидермиса; появление в углах рта изъязвлений и трещин с воспалением окружающих тканей; изменения со стороны ногтей (ломкость, слоистость, поперечная исчерченность, ногти становятся плоскими, принимают вогнутую ложкообразную форму); поражение волос (волосы секутся, кончики их расслаиваются). У пациенток в связи с дефицитом железа отмечается чувство жжения языка; извращение вкуса (желание есть мел, зубную пасту, пепел, глину, песок, сырые крупы); нездоровое пристрастие к некоторым запахам (ацетон, бензин, керосин, нафталин); затруднение при глотании сухой и твердой пищи; появлением чувства тяжести и болей животе, как при гастрите; недержание мочи при кашле и смехе, ночной энурез; мышечная слабость; бледность кожи; артериальная гипотония; субфебрильная температура. При тяжелой форме железодефицитной анемии развивается анемическая миокардиодистрофия.
Осложнение течения беременности при железодефицитной анемии
В связи с тем, что при беременности потребление кислорода увеличивается на 15-33%, для беременных с железодефицитной анемией характерна выраженная тканевая гипоксия с последующим развитием вторичных метаболических расстройств, что может сопровождаться развитием дистрофических изменений в миокарде и нарушением его сократительной способности. Железодефицитная анемия характеризуется нарушениями белкового обмена с возникновением дефицита белков в организме, что приводит к развитию отеков у беременной. При железодефицитной анемии развиваются дистрофические процессы в матке и в плаценте, которые ведут к нарушению ее функции и формированию плацентарной недостаточности. При этом развивающийся плод не получает в достаточном количестве полагающиеся ему питательные вещества и кислород, вследствие чего возникает задержка развития плода. Основными осложнениями беременности при железодефицитной анемии являются: угроза прерывания беременности (20-42%); гестоз (40%); артериальная гипотония (40%); преждевременная отслойка плаценты (25-35%); задержка развития плода (25%); преждевременные роды (11-42%). Роды часто осложняются кровотечениями. В послеродовом периоде могут возникать различные воспалительные осложнения (12%).
Кроме оценки стандартных показателей по клиническому анализу крови (гемоглобин, эритроциты, гематокрит, СОЭ), диагностика железодефицитной анемии основана на оценке ряда других показателей, таких как: цветовой показатель, среднее содержание гемоглобина в эритроците, морфологическая картина эритроцитов, уровень железа в сыворотке крови. общая железосвязывающая способность сыворотки крови, и некоторые другие.
Диета для беременных с железодефицитной анемией
Беременным с железодефицитной анемией кроме медикаментозного лечения назначают и специальную диету. Из пищи всасывается 2,5 мг железа в сутки, в то время как из лекарственных препаратов — в 15 — 20 раз больше. Наибольшее количество железа содержится в мясных продуктах. Содержащееся в них железо всасывается в организме человека на 25-30%. Всасывание железа из других продуктов животного происхождения (яйца, рыба) составляет 10-15%, из растительных продуктов — всего 3-5%.
Наибольшее количество железа (в мг на 100 г продукта) содержится в свиной печени (19,0 мг), какао (12,5 мг), яичном желтке (7,2 мг), сердце (6,2 мг), телячьей печени (5,4 мг), черством хлебе (4,7 мг), абрикосах (4,9 мг), миндале (4,4 мг), индюшином мясе (3,8 мг), шпинате (3,1 мг) и телятине (2,9 мг). Беременная с железодефицитной анемией должна придерживаться рационального режима питания. Из белковых продуктов рекомендуются: говядина, бычья печень, язык, печень и сердце, птица, яйца и коровье молоко. Жиры содержатся в: сыре, твороге, сметане, сливках. Углеводы должны восполняться за счет: ржаного хлеба грубого помола, овощей (томаты, морковь, редис, свекла, тыква и капуста), фруктов (абрикосы, гранаты, лимоны, черешня), сухофруктов (курага, изюм, чернослив), орехов, ягод (смородина, шиповник, малина, клубника, крыжовник), круп (овсяная, гречневая, рис) и бобовых (фасоль, горох, кукуруза). Обязательно в питание должны включаться свежая зелень и мед.
Профилактика и лечение железодефицитной анемии, использование лекарственных препаратов железа
Необходимым условием лечения железодефицитной анемии является использование лекарственных препаратов железа, которые назначает только лечащий врач. Для профилактики развития железодефицитной анемии во время беременности используются те же препараты, что и для лечения этого осложнения. Профилактика развития железодефицитной анемии у беременных группы риска по возникновению данной патологии, заключается в назначении небольших доз препаратов железа (1-2 таблетки в день) в течение 4 — 6 месяцев, начиная с 14 — 16 недель беременности, курсами по 2-3 недели, с перерывами на 14 — 21 день, всего 3 — 5 курсов за беременность. Одновременно необходимо изменить режим питания в пользу повышения употребления продуктов, содержащих большое количество легкоусвояемого железа. Согласно рекомендациям ВОЗ все женщины на протяжении II и III триместров беременности и в первые 6 месяцев лактации должны принимать препараты железа. Лечение препаратами железа должно быть длительным. Содержание гемоглобина повышается только к концу третьей недели терапии железодефицитной анемии. Нормализация показателей красной крови имеет место через 5 — 8 недель лечения.
Наиболее предпочтительным является прием препаратов железа внутрь, а не в виде инъекций, так как в последнем случае чаще могут возникать различные побочные эффекты. Кроме железа, медикаменты для лечения железодефицитной анемии содержат различные компоненты, усиливающие всасывание железа (цистеин, аскорбиновая кислота, янтарная кислота, фолиевая кислота, фруктоза). Для лучшей переносимости препараты железа следует принимать во время еды. Необходимо учитывать, что под влиянием некоторых содержащихся в пище веществ (фосфорная кислота, фитин, танин, соли кальция), а также при одновременном применении ряда медикаментов (антибиотики тетрациклинового ряда, альмагель) всасывание железа в организме уменьшается.
Беременным предпочтительно назначать препараты железа в комбинации с аскорбиновой кислотой, которая принимает активное участие в процессах метаболизма железа в организме. Содержание аскорбиновой кислоты должно превышать в 2-5 раз количество железа в препарате. В настоящее время для лечения анемии у беременных используется целый ряд эффективных препаратов. Вопрос о назначении конкретного препарата, а также о его разовой дозе, кратности применения и продолжительности курса лечения решается только лечащим врачом в индивидуальном порядке. Врач также должен контролировать эффективность проводимого лечения, что наилучшим образом оценивается по уровню трансферрина и ферритина в сыворотке крови, а не по уровню гемоглобина и эритроцитов.
Не следует прекращать лечение препаратами железа после нормализации уровня гемоглобина и содержания эритроцитов в организме. Нормализация уровня гемоглобина в организме не означает восстановления запасов железа в нем. Для этой цели эксперты ВОЗ рекомендуют после 2 — 3-месячного лечения и ликвидации гематологической картины анемии не прекращать проведение терапии, а лишь уменьшать вдвое дозу препарата, который использовался для лечения железодефицитной анемии. Такой курс лечения продолжается в течение 3 месяцев. Даже восстановив полностью запасы железа в организме целесообразно в течение полугода принимать небольшие дозы железосодержащих препаратов.

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Предвестники — роды уже близко!

Каждая беременная с радостью и тревогой ждет наступления родов. И чем больше срок беременности, тем более внимательно женщина прислушивается к своему телу. Есть ли признаки, которые указывают на приближение родов? Конечно есть, ведь женский организм не может измениться моментально и за короткое время успеть подготовиться к родам.
Что такое предвестники родов? Какие признаки указывают на то, что роды уже близко? Рассмотрим эти вопросы подробно.
Что такое предвестники родов, и когда они возникают?
Предвестники родов — это признаки, которые указывают на активную подготовку организма к родовой деятельности. Первостепенную роль в этом процессе играют женские половые гормоны. И если в течение всей беременности в женском организме «правит» прогестерон, то перед родами он уступает свое место эстрогенам.
Предвестники родов являются тренировочным периодом перед родоразрешением. Чаще всего они возникают за 10-14 дней до появления малыша на свет. Однако эта цифра индивидуальна. Случается, что предвестники возникают за неделю или даже за несколько дней/часов до родов.
Какие признаки относятся к предвестникам родов?
Можно выделить 7 основных признаков, которые указывают на приближение родов.
Признак 1: опущение дна матки
Примерно за 10-14 дней до родов головка будущего малыша прижимается ко дну матки и тянет его вниз. Благодаря этому матка опускается и перестает давить на органы брюшной и грудной полости, в том числе на диафрагму. Женщина замечает, что ей становится легче дышать, а вот сидеть и ходить наоборот становится сложнее.
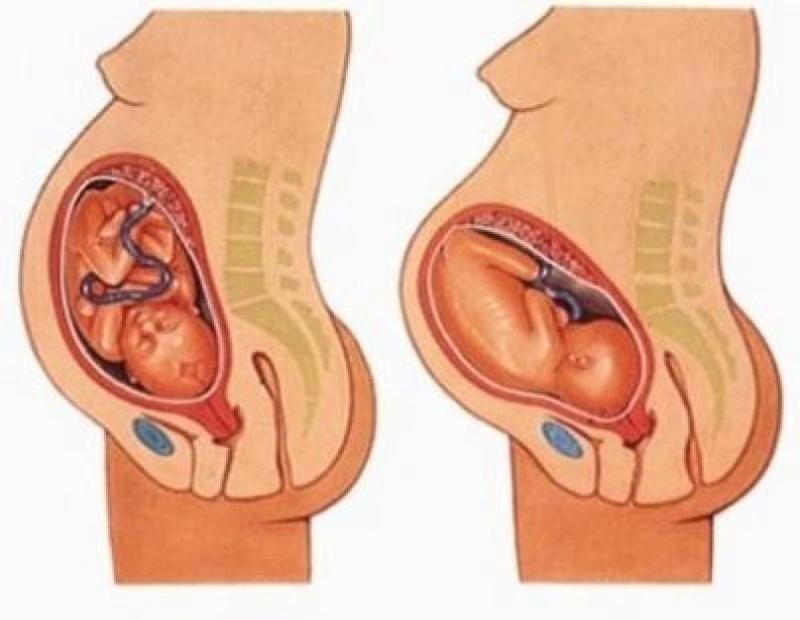
Признак 2: опущение головки плода в малый таз
Чем ближе роды, тем больше головка ребенка начинает опускаться в малый таз. Если у плода ягодичное или ножное предлежание, то в малый таз опускаются ягодицы или ножки. Дно матки начинает давить на мочевой пузырь, что может вызвать учащенное мочеиспускание. Также у женщины могут наблюдаться чувство тяжести, распирающие боли в области лонного сочленения, поясницы.
Как облегчить неприятные симптомы? Проконсультируйтесь с акушером-гинекологом, который ведет вашу беременность. Возможно врач порекомендует вам ношение бандажа, который будет поддерживать живот и тем самым снизит нагрузку на органы малого таза и позвоночник.

Признак 3: зрелость шейки матки
Во время беременности шейка матки длинная, тугая и закрытая. Но с приближением родов шейка матки начинает готовиться к появлению малыша на свет: она укорачивается, утолщается, становится рыхлой. В этом случае акушеры-гинекологи говорят, что «шейка матки созревает или созрела к родам».
Достаточная зрелость шейки матки — необходимое условия для нормального течения родов. Если шейка матки незрелая, то естественное начало родов в ближайшее время маловероятно. Однако случается, что при незрелой шейке матки наблюдается преждевременное отхождение вод. В таком случае роды могут приобретать патологический (затяжной) характер.
Зрелость шейки матки определяется во время влагалищного исследования. С помощью пальпации акушер-гинеколог оценивает 5 показателей состояния шейки матки.
- Консистенцию — упруго-эластичный свойства.
- Длину.
- Степень проходимости шеечного канала.
- Размещение шейки матки относительно проводной оси таза.
- Высоту стояния головки плода.
Каждый критерий оценивается от 0 до 2 баллов. Сумма всех баллов отражает степень зрелости шейки матки:
- 0-2 — незрелая;
- 3-4— недостаточно зрелая;
- 5-8— зрелая.
Признак 4: отхождение слизистой пробки
Цервикальный канал во время беременности заполнен слизью, которая защищает плод от инфекции. В первом триместре гестации необходимую слизь вырабатывает шейка матки под воздействием специальных гормонов. В дальнейшем слизь становится более плотной, превращаясь в надежный защитный барьер от инфекционных агентов.
Когда шейка укорачивается, утолщается и становится рыхлой, то слизь размягчается и начинает выходить. Во время гигиенических процедур или похода в туалет вы можете увидеть на своем нижнем белье желеобразный сгусток, который и называется «слизистая пробка».
Чаще всего слизистая пробка бесцветная, однако случается, что она окрашивается и в другие цвета:
- коричневый. Внутри цервикального канала есть капилляры. Если во время выхода пробки происходит их повреждение, то слизь может окрашиваться в коричневый цвет и содержать прожилки крови. Это абсолютно нормальное явление, которое не нужно расценивать как кровотечение;
- белый. Если у женщины есть молочница, то слизистая пробка может иметь белый цвет и творожистый налет.
Слизистая пробка может выйти из тела за один раз, но иногда этот процесс затягивается на несколько дней.
Признак 5: снижение веса
На протяжении всей беременности у женщины увеличивается вес. Это происходит за счет роста плода, увеличения матки, накопления в организме лишней жидкости. Кроме этого, некоторые беременные набирают вес из-за того, что переедают.
А вот перед родами, наоборот, ваш вес может стабилизироваться или уменьшиться на 1-2 кг. Это происходит по двум причинам:
- В конце 3 триместра гестации из организма женщины выводится лишняя жидкость. Это происходит благодаря снижению уровня прогестерона, который провоцирует задержку жидкости в организме и образование отеков. Соответственно, когда лишняя жидкость уходит, снижается и вес.
- За несколько недель до родов у многих женщин уменьшается аппетит и тяга к тяжелой пище. Это связано с гормональной перестройкой и изменениями в вегетативной нервной системе. Женский организм начинает нуждаться в легких продуктах — кашах, фруктах, овощах.
Коррекция питания очень важна перед родами. Такие продукты как пельмени, бутерброды, фастфуд долго перевариваются и перегружают желудочно-кишечный тракт. А в последние недели беременности организм должен тратить энергию и силы на подготовку к родам, а не на переваривание пищи.
Признак 6: схватки нерегулярного характера
За несколько недель до родов у беременных могут возникать ложные схватки — ритмичные сокращения матки, которые появляются нерегулярно и имеют кратковременный характер. Для чего нужны такие схватки?
Матка — это мышечный орган. И для того, чтобы мышцы матки могли хорошо выполнять свою работу во время родов, им нужна предварительная тренировка. Ложные схватки и являются такой тренировкой.
Как можно отличить ложные схватки от настоящих?
- Засеките время и определите, с какой частотой появляются схватки. Если интервалы между ними неодинаковые, значит это тренировочные схватки. Родовые схватки имеют регулярный характер.
- Прислушайтесь к своим ощущениям. Родовые схватки всегда сопровождаются болью. Во время тренировочных схваток болевых ощущений нет.
- Примите теплый душ, лягте в постель и расслабьтесь. Если у вас тренировочные схватки, то после расслабления они пройдут. Если это настоящие схватки, то их динамика только усилится.
Тренировочные схватки могут продолжаться 10-14 дней. Как правило, они возникают днем или вечером и исчезают во время сна.
Признак 7: гордая поступь
Незадолго до родов у женщины появляется «гордая поступь», которая напоминает «утиную походку». Во время ходьбы женщина откидывает плечи назад и переваливается с ноги на ногу.
Почему возникает «гордая поступь»? Все дело в том, что хрящи, соединяющие кости таза, перед родами размягчаются. Это необходимо для того, чтобы во время родов таз раскрывался. За счет размягчения хрящей кости таза становятся подвижными, поэтому женщине становится тяжело ходить и она меняет свою походку.
Источник https://www.eurolab-portal.ru/pregnancy/3285/3286/49391/
Источник https://www.medison.ru/si/art200.htm
Источник https://zn48.ru/articles/predvestniki-rody-uzhe-blizko/
Источник