Содержание
Как забеременеть?
Вопрос о том, как забеременеть, сегодня волнует огромное количество женщин. Это неудивительно! Процессы зачатия зависят от целого ряда факторов. На помощь парам, которые хотят иметь ребенка, сегодня приходят опытные специалисты и современные технологии. Они позволяют увеличить шансы на зачатие даже при диагнозе «бесплодие».
Почему не получается забеременеть?

Сегодня случаи бесплодия диагностируются примерно у десятой части пар. Врачи выделяют несколько причин, которые препятствуют зачатию.
К основным относят:
- нарушения менструального цикла
- непроходимость маточных труб вследствие воспалительных процессов или анатомических особенностей организма
- отсутствие овуляции
- опухолевые процессы
- хронические заболевания органов половой системы
- нарушения сперматогенеза
- эндометриоз
- малое количество сперматозоидов и низкое качество спермы
- генные и хромосомные аномалии
Также к факторам, которые не позволяют забеременеть, относят аборты в анамнезе, неврологические заболевания, вредные привычки, частые стрессы, неблагоприятную экологическую обстановку.
Как увеличить шансы на беременность?
Увеличить шансы на беременность позволяют поиск и устранение причин, по которым зачатие стало невозможным. Таким поиском должны заниматься как сами мужчина и женщина, так врачи, которые наблюдают их. Совместная работа всегда дает положительный результат.
Важно учитывать, что процесс зачатия может стать невозможным не только по физиологическим, но и по психологическим причинам. Нередко женщина не может забеременеть только потому, что постоянно подвергается стрессам. Бесплодие у мужчин также может возникать по причине повышенных эмоциональных нагрузок. В этом случае пару направляют к психологу и психотерапевту. Терапия может быть индивидуальной или групповой и позволяет добиваться выраженных результатов даже в ограниченные сроки.
Важную роль в процессе зачатия играет и гормональный фон. Именно гормоны обеспечивают нормальную работу половой системы, влияют на психическое состояние, процессы пищеварения и обмена веществ, регулируют сердечный ритм и определяют особенности функционирования сосудов.
Нехватка или избыток определенных веществ способны приводить к нарушениям менструального цикла, являться причиной дисфункции яичников и иных серьезных патологий. В этом случае не обойтись без специального лечения.
Задавая вопрос, как можно забеременеть, следует помнить о том, что сначала организм нужно подготовить к зачатию. Только в этом случае вынашивание плода не будет связано с многочисленными проблемами. Кроме того, и само зачатие после грамотной подготовки с большей вероятностью произойдет быстрее.

Чтобы скорее забеременеть и выносить здорового ребенка, необходимо:
- Придерживаться здорового образа жизни. Нужно регулярно уделять время качественному отдыху, занятиям спортом, прогулкам на свежем воздухе. Следует отказаться от вредных привычек. Алкоголь и курение наносят непоправимый вред организму и приводят к его общей интоксикации, что не способствует зачатию
- Правильно питаться. В некоторых продуктах (особенно в фаст‑фуде) содержится большое количество канцерогенов и углеводов. Эти вещества негативно сказываются на работе практически всех систем организма. Чтобы быстрее забеременеть, врачи рекомендуют обеспечить поступление достаточного количества витаминов и микроэлементов. Если этого невозможно добиться питанием, необходимо принимать комплексные препараты, которые будут порекомендованы гинекологом и терапевтом
- Избегать стрессов. Некоторым пациентам с этой целью рекомендуют даже сменить работу или круг общения.
Также повысить шансы забеременеть помогает определение оптимальных для зачатия дней цикла. Лучшим периодом для оплодотворения считаются 5 дней до овуляции, время овуляции и 5 дней после нее. Как определить, в какой день цикла месячных можно точно забеременеть? Для правильного определения периода овуляции можно приобрести специальные наборы. Они продаются в аптеках. Также женщина может измерять базальную температуру. Ее повышение свидетельствует об овуляции.
Существуют ли позы секса, чтобы забеременеть? Единого мнения здесь пока не существует. Некоторые специалисты склоняются к мнению, что лучшей позой является миссионерская, а другие говорят, что чтобы быстрее зачать ребенка нужно просто полежать после полового акта, а не вставать сразу. Сперматозоидам нужно 10‑15 минут, чтобы проникнуть в матку.
Как забеременеть двойней?

Шансы на появление на свет сразу двоих детей повышаются при:
- ЭКО (экстракорпоральном оплодотворении). В матку одновременно могут быть подсажены 2 эмбриона. Важно! Вероятность приживления обоих не составляет 100%!
- Отмене гормональных препаратов. Если женщина принимала их в течение длительного времени, после отмены яичники обычно начинают работать в усиленном режиме. По этой причине отмечаются частые случаи беременности двойней
- Зрелом возрасте будущей мамы. Чем старше женщина, тем выше вероятность зачатия двоих детей
- Повторных беременностях. Считается, что после рождения второго ребенка вероятность зачатия двойни повышается примерно в 2 раза
- Повышении содержания гормона гонадотропина, отвечающего за работу яичников. В наибольшем объеме он выделяется в светлое время суток, поздней весной и летом. Занимаясь сексом в этот период, можно повысить шансы на зачатие двоих детей
Как забеременеть мальчиком?
Следует понимать, что половая принадлежность ребенка определяется хромосомой в сперматозоиде. За рождение мальчиков отвечает Y‑хромосома, Половые клетки с Y‑хромосомой «живут» в женских половых органах примерно 24 часа, Как же забеременеть мальчиком? Некоторые считают, что для этого заниматься сексом следует исключительно в день овуляции.

Как забеременеть девочкой?

Для зачатия дочки заниматься сексом следует за 3 дня до овуляции. В этот период сперматозоиды с Y‑хромосомой погибнут.
Процедура ЭКО

Одним из способов забеременеть сегодня является экстракорпоральное оплодотворение. Современные протоколы повышают шансы на зачатие даже в парах, которые давно живут с диагнозом «бесплодие». Оплодотворение при ЭКО обеспечивается вне тела матери. Такая репродуктивная технология включает комплекс различных процедур. Вся процедура обычно длится 14‑20 дней.
Предварительно обязательно проводится диагностика. Она включает не только общую оценку состояния органов малого таза, щитовидной и молочной желез, но и исследование гормонального фона, обследование на урогенитальные инфекции, рентгенографию, ЭКГ, УЗИ и др. Женщину и мужчину консультируют терапевт, уролог, гинеколог, генетик и другие специалисты.
Обследование перед оплодотворением позволяет выявить проблемы со здоровьем и своевременно устранить их. Это повышает шансы на успешное наступление и вынашивание беременности. По итогам обследования (при наличии проблем) врач определяет индивидуальную схему лечения для супругов перед проведением оплодотворения.
ЭКО проводится поэтапно и включает:
- Контролируемую стимуляцию овуляции. Для увеличения шансов на беременность женщина принимает гормональные препараты, способствующие созреванию нескольких фолликулов
- Пункцию фолликулов. Врач наблюдает за их ростом и в нужное время проводит пункцию. Под контролем УЗИ (для снижения рисков повреждения яичников или маточных труб) при помощи длинной тонкой иглы репродуктолог прокалывает фолликулы, и их содержимое поступает в специальные пробирки. Фолликулярная жидкость сразу же передается в лабораторию, где эмбриолог осуществляет поиск яйцеклеток
- Сдачу спермы мужчиной и непосредственно оплодотворение. После сбора эякулят передается в лабораторию для дальнейшей обработки, в ходе которой выделяют фракцию наиболее активных сперматозоидов. А далее осуществляется мужских и женских половых клеток. Затем оплодотворенные яйцеклетки (эмбрионы) выращивают в специальных условиях в течение 5‑6 дней
- Подсадка эмбрионов. В ходе переноса эмбрион помещают в мягкий, гибкий катетер, который безболезненно проникает через шейку матки. Процедура проводится без наркоза, но при необходимости могут быть использованы местные обезболивающие препараты. Остальные качественные эмбрионы по желанию супругов могут быть заморожены.
Важно! Сегодня способ забеременеть можно подобрать практически для любой женщины.
Преимущества обращения в МЕДСИ

- Квалифицированные специалисты в области гинекологии и репродуктологии. Наши врачи обладают большим профессиональным опытом и располагают необходимыми знаниями и навыками
- Современные методики диагностики. Они позволяют выявить имеющиеся патологии, проконтролировать их лечение и обеспечить более быстрое выздоровление и реабилитацию пациентов. Для диагностики в клинике МЕДСИ используется передовое оборудование
- Предоставление полного комплекса услуг. Наши специалисты обеспечивают не только процессы зачатия, но и ведение беременности, а также восстановление после родов
- Собственная лаборатория. В ней проводятся все необходимые манипуляции с биологическим материалом (обследование, очистка и др.)
- Индивидуальный подход. Мы предлагаем комплексный подход и учитываем все факторы, которые могут стать барьерами на пути к рождению малыша. На базе нашего специализированного центра ведет прием репродуктивный психолог, который придаст уверенности на пути к результату
- Автоматизированная система идентификации биологического материала. Система FertiProof является первой в России и гарантирует исключение человеческого фактора «подмены» биоматериала на протяжении всех этапов программы ЭКО
- Соблюдение международных стандартов. Мы обеспечили многоступенчатую очистку воздуха в помещениях, автоматизированное поддержание давления, температуры и уровня влажности
- Возможности для подготовки к ЭКО и проведения программ оплодотворения. Мы располагаем возможностями для решения всех задач, связанных с обеспечением протоколов и обеспечиваем комплексный подход к ним
- Комфорт посещения клиники. Мы позаботились об отсутствии очередей и необходимости в длительном ожидании приема. Пройти обследование и лечение, воспользоваться услугой ЭКО у нас можно в удобное время. Клиника расположена недалеко от метро, что позволяет посетить ее жителям любых районов столицы
Чтобы узнать, как забеременеть, получить ответы на другие вопросы, воспользоваться услугами МЕДСИ, достаточно позвонить Записаться на прием можно и с помощью приложения SmartMed.
Беременность что делать женщине
Вопросы медицинской помощи беременным, роженицам и родильницам с COVID-19, а также вакцинации беременных обсуждались на республиканском вебинаре c участием ведущих специалистов и экспертов.

Юрий Горбич,заведующий кафедрой инфекционных болезней и детских инфекций БелМАПО, кандидат мед. наук. Заведующий кафедрой инфекционных болезней и детских инфекций БелМАПО, кандидат мед. наук Юрий Горбич сообщил, что большинство беременных заражаются за счет домашних контактов, поэтому следует прививать не только саму женщину, но и всех членов семьи. Типичные симптомы: повышение температуры, слабость, миалгия, кашель.
Помимо этого беременные чаще жалуются на головную боль, тошноту и рвоту. Традиционные для первых волн жалобы на отсутствие обоняния и вкусовых ощущений на фоне «дельты» встречаются гораздо реже. Если раньше — у 80 % пациентов, то теперь у 50 %, а по некоторым данным — у 40 %.
Особенности «дельта»-варианта SARS-CоV-2 , который является в настоящее время доминирующим: передается значительно быстрее; болеют лица, которые уже переносили COVID-19 или были вакцинированы; клинические проявления схожи с другими ОРВИ; более тяжелое течение и исходы; чаще болеют молодые люди.
Беременность является фактором риска тяжелого течения COVID-19.
По данным международного метаанализа, объединившего результаты 192 исследований с охватом 64 000 беременных: встречаемость пневмонии — 7,4 %, ОРДС — 13,4 %; попадают в ОРИТ — 3,3 %, из них на ИВЛ — 1,6 %, ЭКМО — 0,11 % (процент ограничен доступностью метода), летальный исход у 0,8 %.
Факторы риска тяжелого течения COVID-19 у беременных:
- возраст от 25 лет и старше;
- работа в здравоохранении (за счет высокой вирусной нагрузки);
- ожирение до родов;
- хронические заболевания легких;
- артериальная гипертензия,
- прегестационный сахарный диабет.
Юрий Горбич:
Постковидные симптомы у беременных продолжаются дольше и чаще всего имеют бо́льшую выраженность, особенно с точки зрения психосоциальной симптоматики, связанной с психологическими и когнитивными нарушениями. Частота встречаемости других симптомов: общие — 49,6 %, респираторные — 39 %, сердечно-сосудистые — 13 %, психосоциальные — 22,7 %, аллопеция — 28,6 %. Спустя 7 месяцев как минимум у половины остается любой симптом, а у четверти — психосоциальная симптоматика.
Изменения в показателях ОАК у беременных в сравнении с небеременными:
- лейкоцитоз: 27 % vs 14 %,
- тромбоцитопения: 18 % vs 12,5 %,
- увеличение СРБ: 52 % vs 81 %,
- лейкопения и лимфопения: без отличий.
Юрий Горбич:
Оценивая уровень D-димеров, следует учитывать естественный рост этого показателя при беременности. Однако непрерывный рост на 500–1 000 Ед в сутки или резкое повышение в течение суток нормой быть не может. Еще одно существенное отличие: увеличение СРБ у беременных гораздо меньше, чем у небеременных. Принципиальнейшая вещь — абсолютный уровень лимфоцитов. Если он снижается ниже 0,8ґ109/л без признаков бактериальной инфекции, особенно с 4-го по 12-й день, то следует рассмотреть вопрос назначения ингибиторов рецепторов ИЛ-6.
Инструментальные и лабораторные методы диагностики
Оценивая изменения в легочной ткани по типу «матового стекла», не нужно забывать, что аналогичные изменения могут быть вызваны любым ангиоинвазивным заболеванием (васкулит, ЦМВ, грипп и др.).
При диагностике инфекции, вызванной SARS-CoV-2, применяются: ПЦР материала из дыхательных путей (мокрота, эндотрахеальный аспират, бронхоальвеолярный лаваж); ПЦР смывов из носоглотки и ротоглотки (при отсутствии признаков поражения верхних дыхательных путей, невозможности получения мокроты); серологические методы (исследование на антиген (Ag) или антитела).
Юрий Горбич:
Важный момент: при проведении теста на Ag нужно оценить результаты строго в течение 15 минут. Если же вторая полоса проявится позже, например, через 16–17 минут, то такой тест считается отрицательным. Что касается исследований на антитела, то их значение в первичной диагностике COVID-19 стремится к нулю с учетом вероятных повторных заражений и того факта, что их выявление возможно не ранее 8-го дня от начала заболевания.
Клинико-лабораторные критерии установления диагноза СOVID-19:
- однократный положительный тест на Ag или ПЦР;
- типичная рентгенологическая симптоматика (по данным КТ), клиническая картина с последующим положительным тестом лабораторной диагностики;
- один положительный тест серологической диагностики в сочетании с клинической картиной.
Юрий Горбич:
Положительный тест на Ag или ПЦР даже без наличия клинической картины подтверждает диагноз COVID-19. В остальных случаях должна быть клиническая картина в сочетании с лабораторными и инструментальными методами исследования. У пациентов с подозрением на инфекцию, особенно при тяжелом состоянии или пневмонии, однократное исследование образцов из верхних дыхательных путей c отрицательным результатом не исключает COVID-19.
В условиях пандемии любая ОРВИ рассматривается как COVID-19, пока не доказано обратное.
Патогенетическая и симптоматическая терапия
На амбулаторном этапе: прон-позиция, адекватная гидратация, жаропонижающие.
Юрий Горбич:
Дополнительный прием витамина D, цинка, АЦЦ не нужен. Гидратация проводится перорально. На поздних сроках беременности сложно в домашних условиях обеспечить прон-позицию, поэтому допускается положение на левом боку с ротацией на правый бок каждые 2 часа. В стационарах прон-позиция у беременных возможна и на поздних сроках. Практика показывает, что при сатурации 89–90 % простой поворот и укладка в прон-позицию приводила к сатурации 96 %!
В стационарах: прон-позиция, адекватная гидратация, НМГ, жаропонижающие, кислородная поддержка, ГКС.
Юрий Горбич:
ГКС назначаются только пациентам на кислородной поддержке. Это подразумевает все виды — назальные канюли, лицевые маски, неинвазивная и инвазивная ИВЛ. Если беременная переводится на кислородную поддержку, автоматически вторым пунктом идет назначение ГКС.
При крайне тяжелом состоянии с угрозой летального исхода в течение суток на основании заключения врачебного консилиума с обязательным участием врача-инфекциониста и врача-анестезиолога-реаниматолога рассматривается вопрос о проведении пульс-терапии: метилпреднизолон внутривенно титрованием 500 мг в 1-е сутки, затем 250 мг на протяжении 3 суток с последующим снижением дозы на 50 % каждые 3 суток до полной отмены.
Однако практика показывает, что в случае нарастания воспаления и выхода в цитокиновый шторм гораздо более эффективным является сочетание стандартных доз ГКС (метилпреднизолон 1 мг/кг) с тоцилизумабом (6 мг на кг).
Тоцилизумаб является моноклональным антителом к рецепторам ИЛ-6, назначается в дозировках 300 мг при массе меньше 100 кг, 800 мг при массе более 100 кг. Показания к назначению: интерстициальная пневмония с тяжелой дыхательной недостаточностью (ДН), быстрое угнетение дыхательной функции, наличие внелегочных дисфункций (септический шок, полиорганная недостаточность), сохранение или возобновление лихорадки, повышенный уровень ИЛ-6 на фоне ДН, признаки синдрома высвобождения цитокинов на фоне ДН.
Юрий Горбич:
Тоцилизумаб может быть рассмотрен для лечения беременных с COVID-19 ввиду отсутствия наблюдений об увеличении риска патологии плода. Но назначать нужно осторожно, строго по показаниям, т. к. частота побочных эффектов достаточна высока. Олокизумаб и левилимаб применяются в нашей стране, но противопоказаны беременным. Барицитиниб, который придет в нашу страну, назначается пациентам на респираторной поддержке, но при беременности он категорически противопоказан.
Этиотропная терапия у беременных точно такая же, как и у остальных, — ремдесивир.
Юрий Горбич:
Ремдесивир назначается беременным при наличии минимальных признаков ДН, так как достоверно и значимо снижает последующую необходимость перевода на ИВЛ.
Ремдесивир назначается врачебным консилиумом в установленном порядке с получением информированного согласия пациента или его законного представителя. Дозировки: 1-й день 200 мг однократно в/в, с 2-го дня 100 мг в/в раз в сутки. Срок лечения 5 дней, однако может быть продлен до 10 дней у пациентов на ИВЛ или ЭКМО при условии положительной динамики в течение первых 5 дней.
Юрий Горбич акцентировал внимание на нецелесообразности назначения антибиотиков при ОРВИ на амбулаторном этапе. Тем не менее некоторые врачи почему-то продолжают их назначать, в частности азитромицин.
Юрий Горбич:
Азитромицин при SARS-CoV-2 абсолютно не влияет на течение процесса, при этом может привести к серьезным осложнениям в виде АБ-ассоциированных колитов и мегаколона.
В целом вероятность вторичных бактериальных осложнений при SARS-CoV-2 составляет 7 %, у пациентов в ОРИТ — 14 %.
Юрий Горбич:
Антибактериальными препаратами выбора при строгом наличии показаний являются: амоксициллин/клавуланат или ампициллин/сульбактам или ЦС 3-го поколения + азитромицин. Но эмпирически назначая эти препараты, необходимо выполнить бакпосев на гемокультуру и стерильность, анализы мочи и мокроты. И если в течение 48 часов флора в этих культурах не растет, никакого смысла назначение АБ не имеет.
Госпитализация беременных в ОРИТ

Игорь Ялонецкий, ассистент кафедры анестезиологии и реаниматологии БГМУ. С приходом «дельта»-варианта SARS-CoV-2 клинические проявления инфекции развиваются гораздо быстрее, иногда состояние пациента с легким течением может стремительно ухудшиться в считанные часы и стать критическим. Все это вынуждает врачей менять тактику при оказании помощи пациентам с COVID-19. Об этом рассказал ассистент кафедры анестезиологии и реаниматологии БГМУ Игорь Ялонецкий.
Игорь Ялонецкий:
Мировая практика показала важность реанимационной койки. Но все мы должны понимать, что ОРИТ — это тушение уже разгоревшегося пожара и часть пациентов, которые попадают в реанимацию, могли бы там не оказаться при более интенсивной и правильной работе в соматических отделениях.
Пациенты поступают в ОРИТ четырьмя путями: на скорой в крайне тяжелом или терминальном состоянии; через приемное отделение; при переводе из соматических отделений внутри стационара; при межгоспитальных переводах. На каждом этапе крайне важно проводить адекватную сортировку пациентов, обеспечить логистику.
В соматических отделениях необходимы тщательный мониторинг состояния пациентов, рациональная терапия, своевременный перевод на кислородные койки и обратно при снижении потребности. Каждое решение о межгоспитальном переводе должно быть взвешенным, с оценкой рисков транспортировки.
Игорь Ялонецкий отметил, что помимо контроля уровня сатурации медперсонал должен обращать внимание на такие моменты, как соблюдение прон-позиции, питьевого режима, уточнение диуреза, а также проверять, правильно ли надета кислородная маска, заправлен ли водой увлажнитель. Если все это делать регулярно, то пациенты привыкают и более четко соблюдают режим.
Показания для госпитализации в ОРИТ беременных и небеременных отличаются.
Показания для госпитализации в ОРИТ: SpO2 <88 % при дополнительной подаче кислорода 5 л/мин (15 л/мин при сильной перегруженности ОРИТ); ЧД >30/мин при температуре тела 38 °C; нарушения сознания, поведения; индекс оксигенации (РаO2/FiO2) <250 мм рт. ст.; систолическое АД <90 мм рт. ст.; снижение диуреза <0,5 мл/кг/час.
Показания для госпитализации беременных в ОРИТ: быстро прогрессирующая ОДН (ЧД > 25/мин, SpO2 <94 %; другая органная недостаточность (2 и более балла по шкале SOFA); сумма баллов 2 и выше по шкале NEWS 2.
Игорь Ялонецкий ознакомил участников семинара с обзором рекомендаций по ведению беременных, которые были подготовлены путем анализа 81 руководства по беременности, родам и послеродовой помощи от 48 различных организаций разных стран мира. Основные постулаты данного обзора сводятся к следующему:
- Необходим постоянный мониторинг прогрессирования заболевания и состояния плода.
- COVID-19 у матери не должен влиять на способ родов и быть причиной досрочного родоразрешения, за исключением случаев, когда необходимы срочные роды из-за респираторных нарушений. Допускается, что может быть потребность в кесаревом сечении.
- При обезболивании может рассматриваться как регионарная, так и общая анестезия. Предпочтение отдается регионарной.
- При регионарной анестезии необходим тщательный контроль уровня тромбоцитов.
- Решения о противовирусной терапии, о назначении тоцилизумаба должны приниматься индивидуально.
- Профилактика венозной тромбоэмболии у беременных, госпитализированных в стационар, проводится независимо от тяжести заболевания.
- Прон-позиция, при невозможности — положение на левом боку.
- Предпочтительна оральная дегидратация с консервативной инфузионной стратегией.
Игорь Ялонецкий подробно остановился на особенностях регидратации беременных и пошаговой стратегии гипоксемии.
Вакцинопрофилактика у беременных

Игорь Стома, ректор ГомГМУ, профессор кафедры инфекционных болезней, доктор мед. наук. Игорь Стома, ректор ГомГМУ, профессор кафедры инфекционных болезней, доктор мед. наук:
Самым эффективным способом профилактики тяжелого течения COVID-19 является вакцинация.
Игорь Стома:
Позиция CDC, самой авторитетной организации по вопросам вакцинации, однозначна: ни одна из зарегистрированных в мире вакцин не содержит живой вирус SARS-CoV-2, поэтому не может вызвать заболевание.
С учетом того, что беременность является фактором риска по тяжелому течению COVID-19, CDC рекомендует вакцинацию беременных. Безопасность мРНК-вакцин достаточна для вакцинации беременных, в т. ч. до 20-й недели, показано, что она снижает риск инфекции. Кроме того, поствакцинальные антитела обнаруживаются в пуповинной крови, что может помочь защитить от COVID-19 новорожденных.
Игорь Стома рассказал, что по данным регистра V-safe, в США от COVID-19 привито 168 157 беременных. Исследования поствакцинального иммунитета показали, что титры антител у беременных и кормящих эквивалентны небеременным, также не обнаружено отличий в реактогенности между группами.
В рамках обсервационных исследований по 35 тысячам родоразрешений показано, что частота исходов беременностей не различалась в группах вакцинированных и невакцинированных, т. е. вакцинация не влияет на частоту мертворождений, спонтанных прерываний беременности и преждевременных родов, врожденных аномалий.
В Беларуси на данный момент доступны российская двухкомпонентная вакцина «Спутник V» («Гам- Ковид-Вак»), которая, по мнению Игоря Стомы, является одной из самых эффективных иммуногенных вакцин в мире, а также китайская Sinovac CoronaVac (Vero Cell).
Игорь Стома:
В инструкции к «Спутнику V» указано, что беременность и период грудного вскармливания являются противопоказанием к вакцинации. Однако наши российские коллеги с лета 2021 года изменили рекомендации, обозначив целесообразность проведения вакцинации «Cпутником V» в группах риска тяжелого течения с 22-й недели беременности. Группы риска включают беременных с ожирением, хроническими заболеваниями легких, почек, печени, СД, сердечно-сосудистой патологией.
В Беларуси у беременных применяется вакцина Sinovac CoronaVac (Vero Cell), одобренная ВОЗ для использования у беременных.
Игорь Стома:
Вакцина Sinovac CoronaVac (Vero Cell) является инактивированной, выращена на культуре клеток, а не на куриных эмбрионах, т. е. гипоаллергенна. ВОЗ рекомендует эту вакцину к применению у беременных в случаях, когда преимущества вакцинации превышают потенциальные риски, при этом для принятия взвешенного решения беременные должны быть проинформированы о рисках тяжелого течения COVID-19 при беременности.
ВОЗ не рекомендует проводить тест на беременность перед вакцинацией или откладывать беременность, тем более прерывать ее по причине вакцинации.
Приказом Минздрава Беларуси № 1257 от 12.10.2021 рекомендуется вакцинация всех беременных независимо от срока и наличия других факторов риска тяжелого течения, однако группой приоритета являются беременные в возрасте 25 лет и старше, работающие в системе здравоохранения, имеющие ожирение любой степени, хронические заболевания легких, АГ, прегестационный СД и др. На 21 октября 2021 года в Беларуси привиты 71 беременная и 6 кормящих матерей.
«Нарушения гемостаза при COVID-19 у беременных: почему это происходит и что делать»
При тяжелом течении COVID-19 у беременных количество тромбоэмболических осложнений возрастает в разы. Это обусловлено, с одной стороны, физиологическими изменениями в системе гемостаза в сторону гиперкоагуляции — постепенное, по мере увеличения сроков беременности, увеличение плазменного уровня фибриногена, факторов VII, фон Виллибранда, VIII, концентрации D-димеров; антитромбин III незначительно снижается, фибринолитическая активность снижается.
С другой стороны, инфицирование SARS-CoV-2 также вызывает ряд патофизиологических реакций, значительно влияющих на систему гемостаза. Тромбообразование у пациентов с COVID-19 запускается в основном по внешнему пути активации процесса свертывания крови (через соединение тканевого фактора с фактором VII).
 Ольга Светлицкая, доцент кафедры анестезиологии и реаниматологии БелМАПО, кандидат мед. наук. Повреждение альвеолярно-капиллярного барьера
Ольга Светлицкая, доцент кафедры анестезиологии и реаниматологии БелМАПО, кандидат мед. наук. Повреждение альвеолярно-капиллярного барьера
Вирус SARS-CoV-2 проникает в легочную ткань благодаря соединению с рецептором АСЕ2, который экспрессируется в большом количестве на поверхности пневмоцитов 2-го типа и эндотелиоцитов, выстилающих капиллярное русло.
С момента проникновения вируса и начала репликации клетка перестает выполнять свойственные ей функции, начинает продуцировать белки, свойственные вирусу, с формированием новых вирионов, после чего разрушается. На это реагируют альвеолярные макрофаги и циркулирующие в капиллярном русле легочной ткани моноциты. Они начинают вырабатывать в большом количестве интерлейкины ИЛ-1, ИЛ-6 и другие провоспалительные цитокины.
Чем больше происходит размножение вирионов, тем больше разрушается пневмоцитов 2-го типа и эндотелиоцитов и тем серьезнее нарушения альвеолярно-капиллярного барьера, что клинически проявляется снижением сатурации. Нарастание выработки макрофагами и моноцитами провоспалительных цитокинов существенно влияет на активацию системы гемостаза.
Вырабатываемые интерлейкины, в частности ИЛ-1 и ИЛ-6, увеличивают синтез тканевого фактора на поверхности эндотелиоцитов, которые еще не повреждены SARS-CoV-2. Кроме того, ИЛ-6 блокирует синтез ингибитора пути тканевого фактора. Накопление тканевого фактора глобально активирует процесс свертывания крови по всему сосудистому руслу.
Начинается массивная агрегация тромбоцитов в просвете легочных капилляров и формирование сгустков. Чем у́же просвет сосуда, тем меньше вероятность образования в нем полноценных тромбов, чаще в них наблюдаются тромбоцитарные сладжи. ФНО-а (фактор некроза опухоли альфа) блокирует фибринолиз.
Таким образом, при COVID-19 точно так же, как и при септических состояниях, параллельно происходят два серьезных патофизиологических процесса в системе гемостаза: глобальная активация тромбообразования на фоне угнетения фибринолиза.
Сложности антикоагулянтной терапии при COVID-19
Все пациенты, в т. ч. беременные женщины, должны получать профилактические и лечебные дозы НМГ, рассчитанные на фактическую массу тела.
Подбор дозы гепарина недопустимо проводить на глазок, потому что это может привести к осложнениям. Всех пациентов с COVID-10 при госпитализации необходимо взвешивать на уровне приемного отделения и четко указывать массу тела и рост в истории болезни.
Что делать, если нет возможности определить уровень D-димеров?
Во-первых, надо помнить, что исследование уровня D-димеров, широко практикуемое среди общей популяции пациентов с COVID-19, у беременных имеет невысокую клиническую значимость, поскольку разброс показателей уровня D-димеров при нормально протекающей беременности значительный и до сих пор не удалось установить достоверные референсные значения D-димеров при беременности. Поэтому оценку уровня D-димеров нужно обязательно проводить в динамике, обращая внимание не только на абсолютный уровень, но и на ежесуточный прирост.
В ситуациях, когда по каким-либо причинам нет возможности срочно определить уровень D-димеров, следует оценить уровень ЛДГ (лактатдегидрогеназы). Повышение ЛДГ в динамике, особенно >1 000 Ед/л, у пациента с COVID-19 может выступать косвенным лабораторным признаком ТЭЛА и/или инфаркта легких. Данный тест является высокочувствительным, но неспецифичным, однако поскольку при COVID-19 зоной поражения прежде всего являются легкие, мы можем предположить, что катастрофа происходит именно там.
Косвенно подтверждают наличие ТЭЛА: ЭКГ (признаки перегрузки правых отделов сердца), УЗИ сердца (расширение правых отделов, увеличение среднего значения ДЛА) и вен нижних конечностей (наличие тромбов).
Перечисленные косвенные признаки позволяют заподозрить ТЭЛА или высокий риск ТЭЛА и своевременно назначить адекватные дозы гепаринов.
Что делать, если не получается достичь целевого уровня RАЧТВ?
В первую очередь следует проверить правильность выполнения номограммы (расчет и коррекция болюса и вводимой дозы нефракционированного гепарина на фактическую массу тела). Если вы уверены, что выполнили все правильно, а RАЧТВ все равно не достигло целевых значений — определить уровни антитромбина III и/или анти-Ха активности.
Антитромбин III (AT III) и что делать при его снижении
Гепарин является кофактором AT III, он трансформирует AT III в антикоагулянт немедленного действия, усиливая его эффекты в 1 000 и более раз в зависимости от того, в какой дозе и с какой скоростью он вводится. Дефицит AT III уменьшает способность гепарина ингибировать факторы свертывания крови IIа и Ха.
Средний нормальный уровень AT III — 80–120 %. У беременных он естественным образом постепенно снижается и к концу 3-го триместра в норме не должен снизиться менее чем до 65 %. Практика показывает, что 60–65 % являются вполне управляемой ситуацией. Более низкие показатели (55–50 % и ниже) должны насторожить специалиста.
При остром воспалении уровень AT III всегда повышается, а вот при развитии тромбоза, сепсиса, ДВС-синдрома, введении гепаринов — снижается. Поэтому снижение уровня AT III у пациента с COVID-19 — это плохой прогностический признак, который говорит о развитии серьезных осложнений и требует принятия мер.
При дефиците AT III решение принимается индивидуально.
Для коагуляционной коррекции уровня AT III существует три подхода:
1.Перевод пациента на лечебные дозы НМГ. В условиях дефицита AT III мы концентрируемся на связывании фактора Ха, учитывая тот факт, что связывание 1 единицы Ха предотвращает образование 50 единиц IIа (тромбина).
2. Восполнение AT III с помощью свежезамороженной плазмы (СЗП) или концентрата AT III. Оба варианта не рекомендуются при COVID-19. Переливание СЗП на фоне ОРДС увеличивает риск еще большего повреждения легких за счет возможного развития синдрома TRALI (острое повреждение легочной паренхимы в ответ на трансфузию крови и ее компонентов). Введение концентрата АТ III (в случаях, если его уровень не снижался менее 65 %) может привести к повышенной кровоточивости, что нежелательно при ведении беременных женщин в критическом состоянии.
3. Перевод пациентов на прямые ингибиторы тромбина (независимых от АТ III) — прямой ингибитор фактора IIа (дабигатран) или прямой ингибитор фактора Ха (ривароксабан). Этот метод применяется в общей группе пациентов и не применяется у беременных.
Определение Анти-Ха активности (МЕ/мл)
В настоящее время возможность определения анти-Ха активности появилась во многих стационарах, и важно уметь правильно интерпретировать результаты (рекомендуемые уровни см. в табл. 1).
Забор крови на это исследование осуществляется через 3–4 часа после подкожного введения НМГ. Лучше всего делать это через 4 часа, поскольку именно на этом временном интервале отмечается максимальный уровень концентрации введенного НМГ в плазме крови (анти-Ха активность).
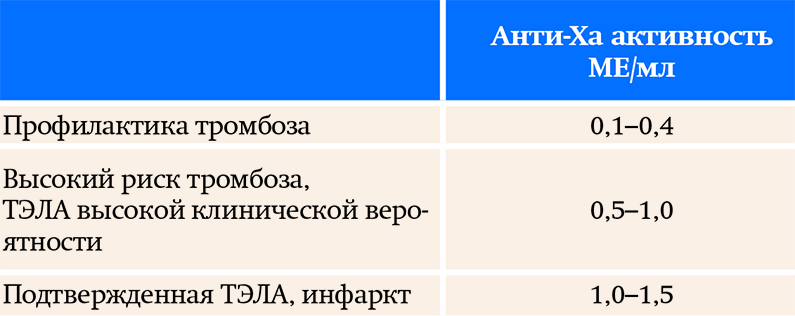
Таблица 1. Классические рекомендуемые уровни анти-Ха активностиС учетом того, что при госпитализации пациентов с ковидными пневмониями в основном выставляется высокий риск ТЭЛА, следует поддерживать уровень анти-Ха активности в пределах 0,5–1,0 МЕ/мл.
Принцип коррекции доз НМГ по анти-Ха активности приведен в табл. 2.
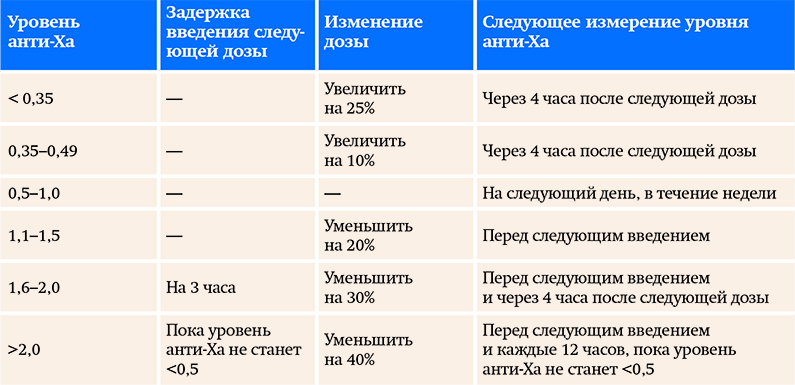
Таблица 2. Коррекция дозы НМГ для терапевтической концентрации 0,5–1,0 МЕ/мл
Что делать, если уровень D-димеров не снижается?
Один из самых часто задаваемых вопросов: все делаем правильно, но уровень D-димеров как был, так и остается высоким. В такую ловушку попадают стационары, в которых лаборатории выдают по D-димерам ответ «больше какого-либо значения», например «>5 000 нг/мл».
В таком случае нужно связаться с лабораторией и, если есть возможность, уточнить фактический уровень D-димеров на момент поступления пациента в реанимацию. Вполне возможно, он был 7 000, 10 000 или даже 20 000 нг/мл и на фоне лечения медленно снижается.
Также для верной оценки ситуации следует выполнить: контроль уровня АТ III и/или анти-Ха активности; УЗИ сердца с подсчетом среднего ДЛА; УЗИ вен нижних конечностей (ищем тромбы).
На фоне титрования НФГ тромбы постепенно разрыхляются и распадаются, поддерживая повышенный уровень D-димеров. Поэтому если у беременной женщины выявлен тромбоз вен нижних конечностей, необходимо периодически повторять УЗИ и проверять длину тромба. Если она уменьшается, значит, все хорошо.
Не нужно забывать, что иногда источником повышенного уровня D-димеров может быть гематома, которая медленно уходит, иногда на протяжении нескольких недель.
Что делать, если уровень D-димеров снова стал расти?
В ситуации резкого прироста необходимо провести диагностические мероприятия:
- контроль тромбообразования: УЗИ сосудов нижних конечностей, УЗИ сердца (расширение правых полостей сердца + среднее значение ДЛА);
- контроль выраженности воспалительного синдрома (наиболее доступный способ — определение С-реактивного белка (СРБ)).
Повышение уровня СРБ в динамике свидетельствует об острой фазе воспаления. Под действием ИЛ-1, ИЛ-6 и ФНО-а синтез СРБ увеличивается через 6 часов, достигает максимальной концентрации через 24–48 часов.
Если на фоне лечения происходит резкий подъем уровня D-димеров, параллельно начинает повышаться уровень СРБ, коррелируя с ростом уровня ЛДГ, это указывает на факт катастрофы в легочных сосудах.
Как понять, есть ли ТЭЛА, в условиях отсутствия КТ-ангиографии?
Повышенный уровень D-димеров сам по себе в данной ситуации не подтверждает ТЭЛА, но важна динамика этого показателя. Следует оценить клинические признаки ТЭЛА, в частности перфузионную дыхательную недостаточность (снижение периферической сатурации < 90 %, компенсаторное тахипноэ, тахикардия, гипотензия и др.).
Применить доступные на данном уровне оказания медицинской помощи методы инструментальных исследований: выполнить ЭКГ (перегрузка правых отделов сердца), УЗИ сердца (дилатация правых отделов), измерить среднее значение ДЛА (при ТЭЛА оно может достигать 35–60 и более мм рт. ст.), УЗИ вен нижних конечностей (ищем тромбы).
Что делать, если пациент «закровил» или появилась гематома, а D-димеры повышены?
При активной кровоточивости нужно остановить введение НФГ и восстановить нормокоагуляцию. При необходимости восполнить дефицит факторов свертывания крови путем переливания одногруппной свежезамороженной плазмы или концентрата факторов протромбинового комплекса.
Дальнейший возврат к гепаринам возможен только при достижении нормокоагуляции в скрининговой коагулограмме и отсутствии признаков активного кровотечения.
Дозировка НМГ определяется индивидуально с учетом причины кровоточивости (диффузная кровоточивость, послеоперационное кровотечение и др.), уровня тромбоцитов, динамики и причины повышения уровняD-димеров.
Репродуктолог объяснила, что важно знать о коронавирусе при планировании семьи
Министерство здравоохранения опубликовало новые рекомендации по оказанию медпомощи беременным с COVID-19. Документ также содержит важную информацию для тех, кто собирается завести ребенка в период пандемии. В частности, о влиянии коронавируса на репродуктивную систему человека. Отвечаем на главные вопросы, связанные с COVID-19 и планированием семьи.
Как коронавирус влияет на репродуктивную систему?

По данным Минздрава, коронавирус способен проникать в ткани яичников, ооциты (незрелые яйцеклетки) и эндометрий, вызывая их поражение. Это же касается и сперматозоидов. Таким образом, инфицирование может негативно повлиять на женскую и мужскую репродуктивную систему, сказано в обновленных рекомендациях.
Гинеколог-репродуктолог Мария Милютина в разговоре с Москвой 24 отметила, что врачи действительно фиксируют подобные проблемы в собственной практике.
«Мы также видим у женщин снижение показателя АМГ – гормона, который показывает запас яйцеклеток в яичниках. После тяжелой коронавирусной инфекции он падает очень сильно», – рассказала Милютина.
Влияет ли вакцинация на репродуктивную систему?
Фото: Москва 24/Антон Великжанин
В Минздраве заявили, что сведения о негативном воздействии прививки на репродуктивную систему человека отсутствуют, чего нельзя сказать о самом коронавирусе.
Ранее главный специалист Минздрава РФ по репродуктивному здоровью женщин, замдиректора НМИЦ акушерства и гинекологии имени академика В. И. Кулакова Наталия Долгушина сообщила, что вакцина «Спутник V» безопасна для репродуктивного здоровья. Это стало известно по результатам исследования 200 мужчин и 200 женщин репродуктивного возраста.
Можно ли вакцинироваться, если женщина уже беременна?

Министр здравоохранения РФ Михаил Мурашко 25 июня заявил, что противопоказания для применения вакцины «Спутник V» у беременных женщин сняты. В обновленных рекомендациях ведомства сказано, что частота осложнений беременности после прививки не отличается от общепопуляционной.
«Не отмечено большего числа преждевременных родов, самопроизвольных выкидышей, задержки роста плода и других акушерских и перинатальных осложнений у женщин, вакцинированных от COVID-19 во время беременности по сравнению с невакцинированными», – отметили в Минздраве.
При этом в ведомстве со ссылкой на данные различных источников подчеркнули, что у невакцинированных беременных после заболевания коронавирусом частота преждевременных родов составляет 15–20%.
Вместе с тем гинеколог-репродуктолог Мария Милютина подчеркнула, что ни заболевание коронавирусом, ни новость о беременности сразу после вакцинации не являются поводом для ее прерывания.
«Если женщина узнала, что ждет ребенка, уже после вакцинации, нужно просто спокойно наблюдать беременность. С высокой долей вероятности у нее все будет хорошо. Это совсем не повод прерывать беременность», – заявила специалист.
Восстанавливается ли репродуктивная функция после COVID-19?
Фото: Москва 24/Антон Великжанин
По словам Милютиной, восстановление репродуктивной функции после COVID-19 у мужчин проходит намного проще.
«У мужчин каждые три месяца вырабатываются новые сперматозоиды. Соответственно, у них репродуктивная функция восстанавливается чаще», – рассказала Милютина.
«В связи с этим возможность забеременеть у женщины снижается», – добавила собеседница Москвы 24.
Как скоро можно планировать беременность после вакцинации?
Гинеколог-репродуктолог сообщила, что в настоящее время врачи рекомендуют планировать беременность через месяц. Если вакцина двухкомпонентная, то месяц нужно отсчитывать после второй прививки, обращает внимание Милютина.
«Изначально рекомендации составляли полгода, затем три месяца, сейчас месяц. Срок связан с ожиданием каких-либо побочных эффектов после вакцинации. Это просто мера предосторожности», – подчеркнула эксперт.
Женщине важно забеременеть в момент, когда у нее высокий показатель антител, объясняет Милютина. Поэтому через месяц после прививки не стоит откладывать планирование на более долгий срок, отметила она.
Когда лучше планировать беременность после болезни?

Если кто-то из партнеров перенес COVID-19, планировать беременность уже через месяц можно разве что после легкой формы заболевания, предупреждает репродуктолог.
Вместе с тем Милютина подчеркнула, что если беременность у переболевших COVID-19 случилась раньше этих сроков, то никакой опасности для плода это не несет. Сроки связаны исключительно с постковидным синдромом, во время которого люди испытывают слабость и ухудшение самочувствия, отметила она.
По этой причине многие пары первые несколько месяцев после COVID-19 просто не находят в себе сил на планирование беременности, говорит гинеколог-репродуктолог. Если же пара восстановилась после коронавируса гораздо раньше, никаких опасений по поводу будущей беременности нет, заключила Милютина.
Все права на материалы, находящиеся на сайте m24.ru, охраняются в соответствии с законодательством РФ, в том числе об авторском праве и смежных правах. При любом использовании материалов сайта ссылка на m24.ru обязательна. Редакция не несет ответственности за информацию и мнения, высказанные в комментариях читателей и новостных материалах, составленных на основе сообщений читателей.
СМИ сетевое издание «Городской информационный канал m24.ru» зарегистрировано в Федеральной службе по надзору в сфере связи, информационных технологий и массовых коммуникаций. Свидетельство о регистрации средства массовой информации Эл № ФС77-53981 от 30 апреля 2013 г.
Средство массовой информации сетевое издание «Городской информационный канал m24.ru» создано при финансовой поддержке Департамента средств массовой информации и рекламы г. Москвы. (С) АО «Москва Медиа».
Учредитель и редакция — АО «Москва Медиа». Главный редактор И.Л. Шестаков. Адрес редакции: 127137, РФ, г. Москва, ул. Правды, д. 24, стр. 2. Почта: mosmed@m24.ru.
Информация о погоде предоставлена Центром «ФОБОС». Информация о курсах валют предоставлена Центральным банком Российской Федерации. Информация о пробках предоставлена ООО «Яндекс.Пробки».
Источник https://medsi.ru/articles/kak-zaberemenet/
Источник https://medvestnik.by/news/covid-19-osobennosti-techeniya-i-lecheniya-u-beremennykh
Источник https://www.m24.ru/articles/medicina/06072021/158312
Источник
