Содержание
Лапароскопия яичников и беременность

Возможна ли беременность после удаления кисты яичника лапароскопией?
Резекцией называется операция по удалению части органа. Часть яичника отсекается при диагнозе рак, апоплексия, эндометриоидная или фолликулярная киста, цистаденома, дермоидная опухоль, поликистоз, разрыв или другая травма. Это может быть традиционная операция (лапаротомия) или малоинвазивное вмешательство (лапароскопия). Но отсечение всегда является крайней мерой.
Последствия операции: можно ли забеременеть после лапароскопии кисты яичника и когда?
Чаще всего женщин репродуктивного возраста интересует, как быстро можно забеременеть после резекции яичника. Чтобы ответить на этот вопрос, нужно определить, какие последствия влечет за собой эта операция. Лапаротомия сопровождается более высоким стрессом и травматизмом, длительным восстановительным периодом. Лапароскопия – операция по отсечению части органа при помощи электроножа, одновременно коагулирующего мелкие сосудики. Эта технология снижает стресс и травматизм.
Независимо от вида операции беременность после резекции яичников зависит от множества факторов. После вмешательства:
- пропорционально удаленной части органа снижается количество фолликулов;
- нарушается кровоснабжение;
- развиваются спайки;
- может нарушиться менструальная функция;
- на 2-3 месяца снижается выработка женских половых гормонов, что требует приема гормональных препаратов.
Это значит, что беременность после лапароскопии яичников снижается, особенно, если патология двусторонняя. Страдает не только детородная функция, но и сердечно-сосудистая и нервная система, может развиться остеопороз, рано наступает менопауза.
Когда можно беременеть после лапароскопии кисты яичника?
Однако, наряду с последствиями операции шансы на возникновения зачатия все же могут возрасти. Киста яичника мешает зачатию, нарушая овариально-менструальный цикл. А после операции этот фактор уходит и не препятствует нормальному циклу, в свою очередь, способствуя наступлению беременности.
Возможна ли беременность после резекции яичников
Все зависит от конкретной ситуации:
- если операция проводилась с одной стороны, самочувствие не меняется, но вероятность забеременеть снижается;
- даже после малотравматичной операции просвет фаллопиевой трубы может сузиться, проходимость — снизиться, беременность после резекции яичника вполне возможна, если вторая железа здорова;
- уменьшение количества фолликулов тоже не имеет большого значения, если патология односторонняя;
- при двухсторонней патологии зачатие возможно реже, особенно, если активно развиваются спайки или фаллопиевы трубы сужаются. Ситуацию может улучшить повторная операция с целью удалить спайки и восстановить просвет.
Через сколько можно беременеть после лапароскопии яичников? Как быстро можно забеременеть? Теоретически беременеть можно почти сразу, но врачи советуют подождать 2-3 месяца. По отзывам врачей, возможна скорая беременность даже после лапароскопии яичников при эндометриозе. Если женщина не забеременела в течение года после операции, нужно искать решение проблемы вместе с врачом-репродуктологом.
Хотя риск есть всегда, многие женщины беременеют в течение 6-и месяцев после операции по отсечению, особенно, если они следят за состоянием фаллопиевых труб, печени и щитовидной железы, вовремя лечат все инфекционные заболевания. Если со здоровьем все в порядке, а беременность после операции не наступает, чаще всего назначается стимуляция функций желез путем усиления работы гипоталамуса и гипофиза или приема нужных гормонов.
Резекция яичников при поликистозе и беременность?
- наследственные факторы;
- нарушения в работе гипофиза и гипоталамуса, отвечающих за созревание яйцеклеток;
- заболевания надпочечников, щитовидной или поджелудочной железы;
- избыточный объем в организме мужских половых гормонов;
- недостаточный объем ферментов, участвующих в синтезе женских гормонов;
- повышенный уровень стресса.
Это эндокринное заболевание, для которого характерен избыток волос на ногах и на животе, «усики» над верхней губой, себорея, облысение, угри. Яичники увеличиваются в объеме, менструации редкие (6-8 циклов в год) или слишком частые и обильные, образуется большое количество кист, женщина набирает вес, нарушается переносимость глюкозы. Все это приводит к отсутствию овуляции, что полностью исключает возможность зачать ребенка.
Можно ли забеременеть после лапароскопии кисты яичника? Терапия направлена на снижение выработки мужских гормонов. Если результат приема медикаментов не приводит к зачатию, назначается операция по отсечению, чтобы снизить уровень выработки мужских гормонов. Беременность после лапароскопии яичников при поликистозе наступает у 70-80% женщин, но только в течение полугода после операции (эффект от отсечения части этого органа кратковременный). Потом железы снова уплотняются, что затрудняет выход яйцеклетки на их поверхность.
Эта одна из самых распространенных гинекологических операций. При удалении односторонних опухолей (рака или кисты) или устранении последствий травмы она действует на детородную функцию не так значительно, как при поликистозе. Отсечение при дисбалансе гормонов действует положительно короткое время, примерно через 6 месяцев женщине требуется помощь репродуктолога для помощи при искусственном оплодотворении.
ЭКО с одним яичником

С каждым годом, не смотря на все усилия врачей внедрять профилактическую медицину, к сожалению, растет заболеваемость многими нозологическими формами. И, конечно же, не исключением является репродуктивная сфера женского организма. Одними из наиболее частых патологий в гинекологии считаются заболевания яичника. Некоторые патологические процессы поддаются грамотно назначенному, консервативному лечении, а в некоторых случаях единственным выходом является применение радикальных операций, суть которых составляет удаление пораженного органа. В данном случае яичника. Операции по удалению яичника называют овариэктомией, а если яичник удаляется совместно с маточной трубой – аднексэктомией.
Причины удаления яичника
Какие же причины могут заставить докторов пойти на операцию по удалению одного яичника?
Тубоовариальное образование (тубоовариальный абсцесс) – гнойно -воспалительный процесс яичника, который вовлекает как маточную трубу, так и яичник. Представляет собой общих конгломерат, наполненный гнойным содержимым. Единственным способом, который позволит избежать септических состояний при таком диагнозе – это радикальная операция.
- Перекрут кисты яичника, который достиг стадии некроза так же является показанием к удалению на уровне хирургической ножки.
- Разрыв кисты яичника. При такой нозологической форме конечно же есть возможность все-таки сохранить такой важный орган. Но возникают такие ситуации, при которых развивается массивнейшее кровотечение и не всегда врачам удается остановить его консервативным путем.
- Эктопическая беременность, а именно яичниковая форма. Это состояние характеризуется прикрепление плодного яйца не в полости матки, как это положено, а на поверхности яичника. Плодное яйцо хорошо васкуляризируется и глубоко прорастает яичник. В таком случае единственным способом является овариэктомия со стороны внематочной беременности.
- Наличие больших эндометриоидных кист, при удалении которых не удается сохранить даже часть яичника.
После таких оперативных вмешательств главным вопросом женщины является «Смогу ли я теперь забеременеть? Могу ли я теперь иметь детей». Эти мысли, порой. Доводят женщин до серьезных депрессивных состояний, справиться с которыми, часто, самостоятельно не представляется возможным.
Это вопрос сугубо индивидуальный и зависит от особенностей конкретного женского организма, состояния оставшегося яичника, его способности к фолликулогенезу.
Препятствия на пути к беременности
Почему же женщины с одним яичников встречают на пути к беременности препятствия?
- Осложнения, формирующиеся после проведения оперативного вмешательства в виде спаечного процесса, который может быть причиной бесплодия;
- Сальпингоофорит единственного яичника;
- Наличие в анамнезе трубной беременности и ее пластика со стороны имеющегося яичника;
- Эндометриоидные гетеротопии на единственном яичнике;
- Диагностирование кист различного генеза на яичнике;
- Инфекции, передающиеся половым путем, в особенности гонорея, которая ведет к массивному спаечному процессу;

Но не всегда семейная пара может себе позволитьь оплатить столь дорогостоящие манипуляции. На помощь к таким людям пришло государство, которое предусмотрело программу бесплатного проведения протокола экстракорпорального оплодотворения за счет фонда обязательного медицинского страхования (ОМС). Стоит собрать документы и подать заявку на сайт. Чудеса все-таки случаются и самые заветные мечты воплощаются в реальность.
ЭКО с одним яичником без труб ничем не отличается от такового с их наличием. Даже наоборот. Если перед проведением процедуры экстракорпорального оплодотворения не провести операцию лапароскопической тубэктомии, то есть удаление фаллопиевы труб, высок риск получения эктопической, а именно трубной беременности и пролетного протокола экстракорпорального оплодотворения. Поэтому при такой ситуации во избежание нежелательных последствий стоит пойти на их удаление.
Какие же отличия могут наблюдаться в проведении протокола экстракорпорального оплодотворения у женщин с единственным яичником?
Для этого врачи-репродуктологи подбирают специальные усиленные дозы гормональной терапии для стимуляции овуляции единственного яичника.
Но прежде чем это сделать, доктор должен оценить риски и пользу от данной стимуляции. Если причиной удаления яичника послужили его опухолевые процессы, то стимуляция высокими дозами гормонов просто противопоказана.
Что же делать в этом случае? Выход так же есть. Если применение гормональных препаратов невозможно в конкретном случае, то применяется попытка получить яйцеклетки в естественном цикле женщины. То есть, если цикл овариально-менструальные с присутствием овуляции, которую необходимо обязательно подтвердить биохимическими показателями уровней гормонов, а так же ультразвуковой фолликулометрией, то врач дожидается дозревания фолликула и производит пункцию для осуществления забора яйцеклетки, которая созрела при обычном цикле у женщины. Дальнейший механизм проведения протокола экстракорпорального оплодотворения осуществляется по обычной схеме: оплодотворение полученной яйцеклетки сперматозоидами мужа, культивирование полученного эмбриона и его перенос в полость матки с обязательной поддержкой лютеиновой фазы.
Если же удаление яичника произошло по каким-либо другим причинам, то гормональные препараты для стимуляции овуляции не противопоказаны, это не влияет на забор яйцеклеток для ЭКО.
После стимуляции производится пункция фолликула. Препятствие к проведению данной манипуляции могут стать послеоперационные последствия в брюшной полости в виде серьезного спаечного процесса. Особенно, если операция была проведена на фоне мощного инфекционно-воспалительного процесса, когда послеоперационный период характеризовался гипертермической реакцией. Пункция фолликула – это достаточно трудоемкий и ювелирный процесс, который должен выполнить хирург с большим опытом и высокой квалификацией. Эти спайки в брюшной полости могут существенно затруднить процесс пунктирования. Если все же, несмотря на все препятствия, яйцеклетки были получены, то дальнейший протокол экстракорпорального оплодотворения проходит без особенностей.
После резекции яичников ЭКО так же выполняется. Но результат зависит от количества резецированной ткани. Если в силу патологических изменений, причиной которых и стала операция, ткань яичника не значительно пострадала и пришлось резецировать небольшую часть яичника, то получить яйцеклетки путем стимуляции при протоколе ЭКО не будет представлять значительных проблем.
А вот, если происходила значительная резекция с одной стороны, а второй яичник был нетронут и имеет неплохой фолликулярный резерв, то ситуация аналогична – применение стимуляции даст желаемый эффект. Однако, необходимо обязательно посмотреть фолликулярный резерв яичников при помощи определения антимюллерова гормона, чтобы спрогнозировать ответ на стимуляцию. Если показатели близки к нижним границам, то есть смысл воспользоваться мятежом ЭКО в естественном цикле либо же индивидуально подбирать схем

Цифры антимюллерова гормона могут стремиться к наименьшим показателям. Тогда семейной паре в таком случае просто будет отказано в проведении протокола экстракорпорального оплодотворения. К большому сожалению.
ЭКО БЕЗ ЯИЧНИКОВ — истощение яичников
С приходом в нашу жизнь современной репродуктивной медицины и вспомогательных репродуктивных технологий, и эта проблема разрешима.
Сейчас возможны такие методы с такими нозологическими единицами, как эко и истощение яичников, эко без яичников. В таких случаях единственным решением является использование донорских яйцеклеток.
Смысл такой методики заключается в оплодотворении яйцеклеток женщины донора, которым может быть как совершенно незнакомый человек, который сдал свой биоматериал в клинику, либо родственники пациентки. Как зачастую, и случается.
Какие показания существуют для использования данной методики:
- Невозможность получить собственные яйцеклетки женщины: — синдром преждевременно выключения (истощения) яичников;
— наличие противопоказаний к стимуляции гормональными препаратами;
— наличие синдрома резистентности яичника – отсутствие ответа данного органа на применение гормональной стимуляции;
— разнообразные аномалии развития половых органов в виде дизгенезии гонад;
— оперативные вмешательства на яичниках в виде двусторонней овариэктомии – удаление яичников с двух сторон; - Высокий риск генетический аномалий у женщины либо присутствие у самой женщины генетических отклонений с высоким риском наследования.
- Отрицательный результат проведения нескольких протоколов экстракорпорального оплодотворения с собственными яйцеклетками женщины.
Существует два вида проведения протокола экстракорпорального оплодотворения:
- использование в процессе манипуляций свежих, только полученный яйцеклеток без применения к ним каких-либо средств консервации;
- использование яйцеклеток, которые были подвергнуты криоконсервированию – заморозке.
Экстракорпоральное оплодотворение с использованием «свежих» яйцеклеток включает:
- комплексное лабораторно-диагностическое обследование как супружеской пары, так и донора;
- синхронизация фаз овариально-менструального цикла у женщины-донора и у женщины-реципиента. Осуществляется по средствам применения гормональных препаратов.
- Пункция фолликулов женщины-донора для получения донорского биоматериала в виде яйцеклеток;
- Оплодотворение яйцеклеток, полученных в ходе пунктирования, спермой мужа;
- Культивация эмбрионов до трехдневного либо пятидневного возраста;
- Подсадка эмбрионов в полость матки.
Метод витрификации – заморозки яйцеклеток намного удобнее ранее указанного метода. Этот метод значительно отличается от криоконсервации, так при применении последнего нет возможности в длительном содержании биоматериала в замороженном состоянии. А метод витрификаци позволяет это делать.
Суть его состоит в удалении из яйцеклеток воды, так как при заморозке она повреждает клеточные структуры, а вместо нее в клетку вводятся криопротекторы, вещества, защищающие клетку от воздействий низких температур. Сохранность яйцеклеток при таком термическом действии на них составляет около 98%. Забранные яйцеклетки помещаются в специализированные сосуды, куда подается жидкий азот или его пары. Температурный режим в таких сосудах сохраняется в пределах -196 градусов по Цельсию при хранении в жидком азоте и -180 – в его парах. Этот метод исключает сложную технологию синхронизации циклов донора и реципиента. Что является дискомфортным для обеих сторон. По статистике количество беременностей, которые наступили в следствии применения данной технологии хранения биоматерила, ничем не отличается от их количества, полученного в следствии применения «свежих» яйцеклеток. Поэтому применение этой методики оправдано, абсолютно безопасно и удобно для хранения донорского биоматериала, который в последующем будет субстратом для культивирования чьего-то счастья.
Донорский биоматериал хранится в криобанке, если его параметры подошли для донорства, их размораживают, оплодотворяют спермой мужа реципиента и производят подсадку женщине-реципиенту, конечно же, предварительно готовя ее препаратами, поддерживающими лютеиновую фазу. Эмбрион при хорошем исходе имплантируется в эндометрий и начинает свое развитие, женщина вынашивает беременность, рожает и, конечно же, является биологической матерью данного ребенка.
Данная методика позволяет предоставить радость материнства даже тем женщинам, которые уже отчаялись иметь детей.
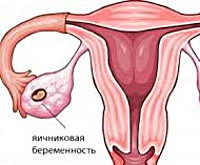
Яичниковая беременность
Яичниковая беременность – это гестационное осложнение, характеризующееся прикреплением эмбриона к тканям яичника. Чаще всего протекает практически без субъективных проявлений. К основным жалобам пациенток можно отнести тазовые боли, мажущие выделения из половых путей, нарушение менструального цикла, задержку менструации, при разрыве плодовместилища – симптомы «острого живота», внутреннего кровотечения. Диагностические мероприятия включают клинический осмотр, ультрасонографию, анализ уровня хорионического гонадотропина сыворотки крови. Лечение преимущественно хирургическое, при необходимости проводится возмещение кровопотери.
МКБ-10
Общие сведения
Яичниковая беременность относится к редким формам внематочной беременности, регистрируется несколько чаще других вариантов внетубарной нидации. Доля этой патологии составляет 0,15% среди всех гестаций, а среди гестаций с эктопическим расположением эмбриона – 0,1-3%. Яичниковая локализация эмбриона регистрируется у беременных любого возраста, сведения о распространённости осложнения по возрастным группам отсутствуют ввиду немногочисленности случаев. Рост плодного яйца обычно продолжается до шестой-восьмой недели, исходом является разрыв плодовместилища с гибелью эмбриона, хотя описаны отдельные случаи прогрессирования гестации до сроков жизнеспособности плода.
Причины
Этиология яичниковой беременности пока неизвестна. Особенный практический интерес представляют факторы, способствующие развитию патологии, однако и здесь нет единого мнения. Согласно клиническим исследованиям, проведённым рядом авторов, у 90% женщин установить какую-либо причину яичниковой нидации и выявить факторы риска не удаётся.
Другие авторы считают, что причины овариальной прививки эмбриона аналогичны таковым при наиболее изученной трубной беременности, среди которых заболевания (преимущественно воспалительные), хирургические операции на тазовых органах, гормональная дисфункция, врождённые пороки, недоразвитие полового аппарата. На сегодняшний день выявлена корреляция патологии со следующими факторами:
- Способ контрацепции.Внутриматочная контрацепция считается основным фактором риска. У женщин, использующих этот метод, яичниковая локализация эмбриона встречается на порядок чаще, чем в популяции. Это может быть обусловлено тем фактом, что данные контрацептивы достаточно надёжно защищают от имплантации бластоцисты в матке, маточных трубах, однако совершенно не препятствуют овариальной нидации.
- Гормональная индукция овуляции. Одной из причин роста количества случаев яичниковой беременности клиницисты считают распространение вспомогательных репродуктивных технологий. В настоящее время установлена связь эктопической беременности с кломифеном – применение этого препарата существенно повышает вероятность развития патологии. Риск увеличивается при синдроме гиперстимуляции яичников.
- Эктопия эндометрия.Эндометриоз яичника рассматривается одним из наиболее значимых предрасполагающих условий гестационных осложнений. Возможно, более частое развитие овариальной беременности у женщин, страдающих этим заболеванием, связано с повышенной тропностью плодного яйца к эндометриоидной ткани. Причиной также может быть спазм маточных труб ввиду гиперэстрогении на фоне эндометриоза, препятствующий нормальному транзиту зиготы.
Патогенез
Патогенез яичниковой беременности до настоящего времени не изучен. Существуют разные гипотезы механизма, препятствующего перемещению зиготы за пределы яичника: утолщение белочной оболочки гонады (воспалительного или иного генеза), патологическое ускорение развития и дифференцировки трофобласта, ввиду которого процесс имплантации начинается раньше времени, дисфункция фаллопиевых труб (нарушение перистальтики, захвата зиготы фимбриальными ворсинами, спазм).
Если яйцеклетка по каким-то причинам не вышла из разорвавшегося фолликула, сперматозоид может проникнуть в полость яичника, где произойдет оплодотворение, а затем прикрепление к фолликулярной стенке. Если выход яйцеклетки из граафова пузырька состоялся, но она почему-то не попала в воронку трубы, оплодотворение может произойти непосредственно в брюшной полости, после чего зигота внедряется в складки мезотелия на поверхности гонады.
Есть и другие версии прививки бластоцисты на поверхности яичника. Существует предположение, что большинство случаев поверхностной нидации является результатом полного трубного аборта живого эмбриона, а овариальная беременность – следствие его вторичной имплантации. Возможно, поверхностная имплантация обусловлена трансмиграцией оплодотворенной яйцеклетки – её переходом из контрлатерального органа через брюшную полость. Если к моменту достижения гонады бластоциста готова к нидаци, она может имплантироваться в яичник.
В норме эмбрион прикрепляется к слизистой оболочке матки, где обеспечены условия, как для его нормального развития, так и для защиты материнских тканей от деструктивного воздействия в процессе плацентогенеза. При эктопической беременности такие условия отсутствуют. Растущее яйцо растягивает и без того тонкие стенки плодовместилища, а инвазия трофобласта, сопровождающаяся выделением протеолитических ферментов, прорастанием ворсин, усугубляет деструкцию, приводящую к разрыву капсулы, внутрибрюшному кровотечению различной интенсивности.
Классификация
Существуют различные классификации эктопической беременности в зависимости от критериев. Клинически можно выделить прогрессирующий и нарушенный (прерывающийся или прерванный) вариант гестации с овариальной нидацией. Кроме того, согласно морфологическим характеристикам, принято выделять две формы яичниковой беременности, имеющие клинические и прогностические различия:
- Эпиовариальную. Этот вид характеризуется поверхностной имплантацией плодного яйца. Капсула плодовместилища при этом тонкая, разрывается на ранних сроках, не приводя к массивному кровотечению, а эмбрион рассасывается.
- Интрафолликулярную. Имплантация и рост бластоцисты происходит в толще яичника – внутри фолликула. Такая форма более опасна, поскольку разрыв плодовместилища сопровождается выраженным болевым синдромом, кровотечением. Чем глубже локализуется фолликул, тем объёмнее кровопотеря.
Симптомы яичниковой беременности
Прогрессирующая овариальная гестация не имеет патогномоничных симптомов. Обычно отмечаются признаки нормальной беременности (изменение аппетита, вкусовых ощущений), может наблюдаться ранний токсикоз (рвота, гиперсаливация, локальный или генерализованный зуд). 90% больных жалуются на неопределённые, тупые тянущие или спастические боли внизу живота, 80% — на мажущие кровянистые выделения из влагалища, 63% — на нарушения цикла. Отличительной особенностью патологии является отсутствие задержки месячных – 84% беременных продолжают менструировать, у остальных задержка зачастую незначительна.
Разрыв плодовместилища знаменуется типичными признаками внутреннего кровотечения, перитонеального шока – внезапной сильной тазовой болью, иррадиирующей в крестец, бёдра, анус (при этом возможен жидкий стул), сопровождающейся слабостью, головокружением, тошнотой, рвотой, потливостью, иногда – обмороком. О значительной кровопотере, грозящей летальным исходом, свидетельствует смена беспокойства и тревожности апатией, сонливостью, затруднение дыхания, спутанность сознания.
Осложнения
Наиболее грозные и частые последствия яичниковой беременности связаны с массивным кровотечением. В случае несвоевременного оказания медицинской помощи может развиться необратимая полиорганная недостаточность. Последствием гемоперитонеума нередко становятся тазовые спайки – источник хронического болевого синдрома, вторичного бесплодия. В результате длительного кровотечения в будущем может развиться синдром Шихана. Другим негативным исходом может стать утрата яичника при его выраженном повреждении. Редким осложнением является развитие эктопической хориокарциномы – злокачественной опухоли, исходящей из клеток трофобласта.
Диагностика
Диагностика овариальной беременности проводится акушером-гинекологом. Врач может заподозрить эктопическую беременность, опираясь на анализ жалоб пациентки, находок во время гинекологического осмотра (синюшность слизистых шейки матки и влагалища, болезненное объёмное образование в области придатков, сохранение грушевидной формы матки, её недостаточное размягчение, отставание размеров). Стандартом диагностики развивающейся внематочной беременности в современной гинекологии является сопоставление данных ультразвукового исследования с результатами гормонального анализа.
- Ультрасонография. Трансвагинальное УЗИ позволяет определить топическую локализацию беременности, отдифференцировать овариальную беременность от других форм. Используя современную аппаратуру, применяя технику цветового допплеровского картирования, эмбрион в яичнике можно обнаружить на самых ранних сроках.
- Гормональный анализ. Позволяет установить наличие эктопически расположенной беременности. Маркёром роста яйца за пределами матки является уровень b-единицы хорионического гонадотропина крови. При нормальной гестации малых сроков в течение каждых двух суток отмечается прирост b-ХГЧ на две трети. Если эмбрион развивается вне матки, этот показатель составляет менее половины.
При неинформативности УЗИ назначают МРТ, кюретаж матки, диагностическую лапароскопию. Ненарушенную овариальную беременность дифференцируют с прочими формами эктопической нидации, опухолевыми и опухолевидными образованиями яичника, сальпингоофоритом, пузырным заносом, нарушенную – с самопроизвольным абортом при маточной беременности, острым аппендицитом, перитонитом. При острой боли, положительных симптомах раздражения брюшной стенки и прочих признаках внутрибрюшного кровотечения оценивается степень тяжести кровопотери, гемостатических нарушений. Для этого выполняется коагулограмма, ОАК, измеряется диурез, артериальное давление, ЧСС, пульс.
Лечение яичниковой беременности
Лечение проводится оперирующим гинекологом. В случае острого внутрибрюшного кровотечения требуется привлечение реаниматолога, трансфузиолога. Традиционно принято хирургическое лечение (отчасти в связи с поздней диагностикой патологии), однако всё более широкое применение находит медикаментозная терапия.
- Хирургическое вмешательство. В хирургическом лечении нуждаются пациентки с нарушенной беременностью, значительным размером эмбриона, высокими значениями b-ХГЧ. Первоочерёдно выполняется гемостаз. Объём операции зависит от срока беременности, степени деструктивных изменений, варьирует от элиминации эмбриона до резекции яичника. К овари- , аднексэктомии приходится прибегать лишь в исключительных случаях.
- Медикаментозное лечение. Консервативный метод показан при небольших размерах плодного яйца пациенткам с ненарушенной беременностью, низким уровнем b-ХГЧ. Медикаментозное лечение позволяет добиться хороших результатов, минимизировать риск спаечного процесса. Для задержки роста трофобласта назначаются локальные (в полость плодного яйца) инъекции цитостатического препарата (метотрексата).
- Восполнение кровопотери. Интенсивная терапия проводится больным в тяжёлом состоянии на догоспитальном этапе и продолжается в оперблоке, параллельно с хирургической операцией. Для коррекции гемодинамических и гемостатических нарушений показана инфузионная терапия (кристаллоидными растворами, плазмозаменителями), применение антифибринолитиков, вазопрессоров. При массивном кровотечении для восполнения кровопотери выполняется гемотрансфузия, реинфузия аутокрови.
После оперативного вмешательства с целью профилактики спаечного процесса и, как следствие, бесплодия в течение двух-шести месяцев проводится реабилитационное лечение. В раннем послеоперационном периоде выполняется наложение искусственного гидроперитонеума, назначаются антибиотики. Позднее назначается физиотерапия, массаж. В этот период необходимо предохранение от беременности.
Прогноз и профилактика
Исход зависит от формы патологии, срока диагностики. Прогноз сохранения репродуктивной функции наиболее благоприятен при установлении диагноза в ранние сроки, пока беременность не нарушена. После хирургической операции по поводу прервавшейся эктопической беременности у 70-90% женщин развивается спаечный процесс, у каждой пятой – выраженный. За последнюю четверть века удалось существенно сократить материнскую смертность при внематочной беременности, сейчас летальность составляет 3-4 на 10000 случаев.
Поскольку факторы риска патологии не ясны, чётких разработок в отношении первичной профилактики не существует. На этапе планирования беременности следует отказаться от внутриматочных контрацептивов в пользу барьерных, придерживаться мер предупреждения трубной беременности: прохождения прегравидарной подготовки с заблаговременной диагностикой, лечением заболеваний органов малого таза, коррекцией эндокринных нарушений. Вторичная профилактика включает раннюю постановку на учёт по беременности, противоспаечную терапию после операции.
Источник https://resect-ovaries.ru/beremennost-posle-rezekczii-yaichnikov.html
Источник https://registr-eco.ru/temyi/chto-takoe-eco-ekstrakorporalnoe-oplodotvorenie/eko-s-odnim-yaichnikom.html
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/ovarian-pregnancy
Источник